Все про пороках серця: характеристики патологій і прогноз хворого
Пороки серця – це різні аномалії клапанного апарату, перегородок, великих судин і окремих частин серця, що викликають порушення кровообігу.
Існує величезна кількість вад серця, кожен з яких по-своєму небезпечний для здоров’я людини. Практично завжди порок серця вимагає хірургічного втручання.
 |
 |
Структурна патологія серця може почати розвиватися у людини ще в материнській утробі – це явище називається вродженим пороком серця. Причиною, як правило, є хромосомні порушення або перенесені матір’ю інфекції. З таким дефектом народжується від 5 до 8 немовлят з тисячі. Виявити порок можна за допомогою УЗД плоду.
Якщо ж захворювання з’явилося як наслідок травми, перенесеної інфекції або системного захворювання, мова йде про набутий порок серця.
За своєю суттю, порок – збірна назва для захворювань різних частин серця. Обидва види пороків серця мають безліч підвидів, що володіють різним ступенем тяжкості та наслідків для здоров’я людини.
Що таке порок серця
Серце людини складається з 4 камер – 2 передсердь і 2 шлуночків. Кров переміщується з однієї камери в іншу через отвори, на яких є клапани. З лівого шлуночка кров викидається у велике коло кровообігу (аорту), насичує киснем всі органи і тканини нашого тіла, повертається в ліве передсердя через порожнисті вени. Звідти вона йде в правий шлуночок, потім в легеневу артерію для того, щоб збагатитися киснем в легенях, і через легеневі вени повертається в праве передсердя, потім в лівий шлуночок. Далі цикл повторюється.
Для того, щоб не відбулося змішання артеріальної і венозної крові всередині серця, лівий і правий відділ розділені перегородками – і міжшлуночкової. Для запобігання зворотного потоку крові (з шлуночків в передсердя або з аорти в лівий шлуночок) існують клапани, які відкриваються і закриваються в певний час.
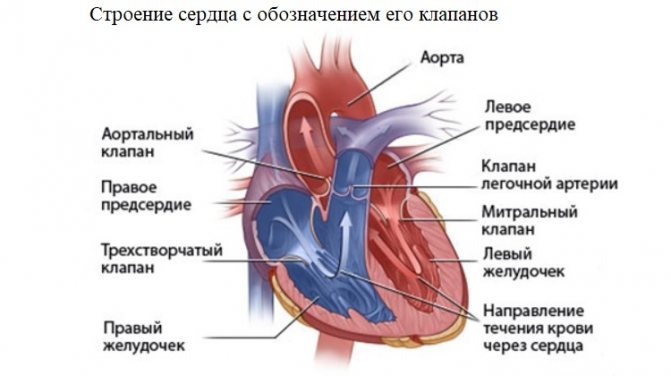
Всі серцеві вади діляться на 2 види – вроджені та набуті.
Як зрозуміло з назви, вроджені вади з’являються у людини вже з самого його народження, а придбані виникають в процесі подальшого життя.
Частота вроджених вад серця (ВПС) становить приблизно 5-8 випадків на 1000 дітей. Набуті вади серця (ППС) зустрічаються у 100-150 людей на 100 000 населення.
Для простоти розуміння відмінностей між ВПС і ППС зазначу, що при перших розвивається аномалія, деформація головних судин (аорти і легеневого стовбура) або дефект перегородок, а при придбаних уражаються клапани. Але такий поділ можна вважати умовним, так як і при вроджених вадах можуть бути пошкоджені клапани.
Все це призводить до порушення гемодинаміки (нормального струму крові) всередині серця, переважанню кровонаповнення одних камер і збіднення інших. В результаті артеріальна кров змішується з венозною, певні камери переповнюються кров’ю, розтягуються, їх стінки товщають. Наповнення інших відділів серця, навпаки, зменшується в порівнянні з нормою.
Більшість людей з пороком серця отримують групу інвалідності. Вони не можуть жити повноцінним життям, як усі здорові люди, їм потрібно постійно дотримуватися якісь обмеження. Навіть чисто психологічно це важко.
До питання про армію – люди з вадами серця мають категорію «непридатний» або «обмежено придатний» до строковій військовій службі.
Чи можна померти від патології
На жаль, факт смерті від пороку серця цілком можливий. Статистика смертей при ВПС досить сумна. Без своєчасного медичного втручання він настає в 70-80% випадків.
Люди з ППС вмирають приблизно в 15-20% випадків. Основною причиною смерті при вадах серця є серцева недостатність, тобто погіршення головної функції «насоса» – перекачування крові.
Серед інших причин смерті можна виділити порушення ритму серця, такі, як пароксизмальна шлуночкова тахікардія, фібриляція передсердь, атріовентрикулярна блокади. Через миготливої аритмії нерідко виникають тромбоемболії в головному мозку, що призводять до інсульту.
Основні прояви
Патофізіологія вроджених вад серця більшою мірою полягає в порушенні нормального кровообігу. Найчастіше цьому сприяє:
- Підвищення опору току крові, що приводить до гіпертрофії відповідного серцевого відділу.
- Створення порочного сполучення між обома колами кровообігу.
Дуже часто обидва цих патогенетичних механізми можуть комбінуватися. У зв’язку з цим можна виділити наступні ознаки вад серця:
- Задишка.
- Патологічні шуми.
- Запаморочення.
- Ціаноз.
- Серцебиття.
- Порушення ритму.
- Периферичні набряки на ногах.
- Асцит (скупчення рідини в черевній порожнині).
- Гідроторакс (скупчення рідини в плевральній порожнині).
Варто зауважити, що компенсовані вади найчастіше протікають безсимптомно і виявляються при проведенні профілактичного огляду. Основні симптоми вад серця проявляються тоді, коли організм вже не може своїми силами справлятися з порушеннями гемодинаміки.
Можливі причини виникнення
Серед причин набутих вад найбільш частими є:
- Ревматизм, а точніше, хронічна ревматична хвороба серця – запалення його внутрішньої оболонки (в тому числі і клапанного апарату), що розвивається після перенесеної (головним чином в дитинстві) стрептококової інфекції (ангіни).
- Інфекційний ендокардит – поступове руйнування серцевих клапанів внаслідок розмноження на них бактерій. Занесення інфекції може відбутися при видаленні каріозного зуба, при поганій антисептичної обробки шкіри під час уколу або використанні нестерильних шприців.
- Атеросклероз і дегенеративні зміни клапанів – типові для людей похилого віку.
З більш рідкісних причин можна виділити сифіліс та системні патології – ревматоїдний артрит, червоний вовчак, склеродермія.
Конкретний етіологічний фактор вроджених вад важко встановити. Це можуть бути:
- спадкові мутації – синдром Дауна, Патау;
- захворювання матері – цукровий діабет, тромбофілія, системні васкуліти;
- внутрішньоутробні вірусні інфекції – краснуха, цитомегаловірус, вітрянка;
- шкідливі звички – куріння, вживання алкоголю під час вагітності;
- вплив іонізуючого випромінювання;
- застосування лікарських препаратів, що згубно впливають на розвиток плоду – протипухлинні засоби, сульфаніламіди, тетрациклін.
кардіотрофіческіе дієта
кардіотрофіческіе дієта
– один з ключових чинників успішної профілактики набутих вад серця. Її меню включає:
- Молочні продукти – молоко, кефір, кисле молоко, сир, м’який сир
- Страви з молочних продуктів – сирні запіканки, пудинги, сирники, вареники та інші
- Відварене м’ясо – нежирні сорти яловичини або свинини, телятини, м’ясо кролика, курчата, печінку
- Рибні страви
- Відвареної або печена картопля
- Тушковані овочі (буряк, морква, цвітна капуста)
- Свіжі огірки, помідори, листовий салат, зелена цибуля, кріп, петрушка
- Свіжі фрукти і ягоди
- Рослинна олія
- Вершкове масло
- Крупи – гречана, вівсяна, ячна
- яйця
- вегетаріанські супи
- Супи на бульйоні з телятини
- Кава-сурогат з молоком
- неміцний чай
- Відвари із шипшини
- Компоти з сушених фруктів (з чорносливу, кураги або родзинок)
- киселі
- Фруктові і ягідні соки
Як визначити наявність пороку серця
Щоб дізнатися, чи є у людини порок серця, я орієнтуюся на наступні дані:
- симптоми і скарги, що турбують пацієнта;
- фізикальний статус – зовнішній вигляд хворого;
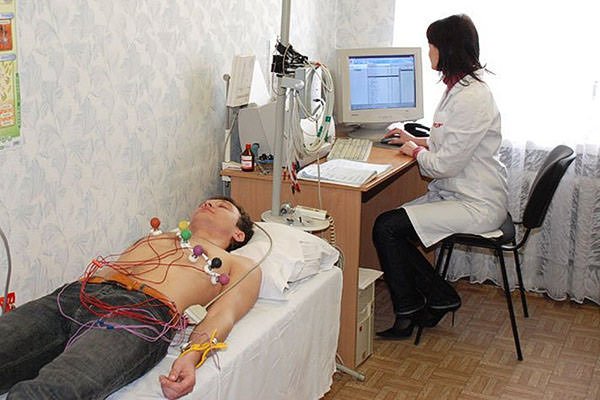
- електрокардіографія;
- ехокардіографія (УЗД серця);
- рентгенографія органів грудної клітини.
Симптоми, ознаки і типовий вигляд хворого
Люди з вадами серця головним чином страждають від ознак серцевої недостатності. Вони відчувають труднощі дихання, особливо сильно в нічний час, що пов’язано з горизонтальним положенням тіла і підвищенням тиску в судинах легенів. З тих же причин їх може турбувати нападоподібний кашель.
Хворі (особливо з ВПС) дуже швидко втомлюються, навіть після зовсім незначною фізичної активності, їм постійно хочеться спати, у них паморочиться в голові, і вони навіть можуть втратити свідомість.
Через збільшеної печінки пацієнт відчуває важкість або тягнуть / ниючі болі в правому підребер’ї. До вечора сильно набрякають ноги. Часто турбують ниючі болі в лівій половині грудей, напади серцебиття, неприємні відчуття в грудній клітці. У пацієнтів з певними ВПС постійно виникають інфекції нижніх дихальних шляхів.
Нерідко я помічаю у людей з вадами серця так званий «симптом барабанних паличок». Це потовщення кінцевих фаланг пальців рук. Даний ознака свідчить про тривалому порушенні кровообігу в усьому організмі.
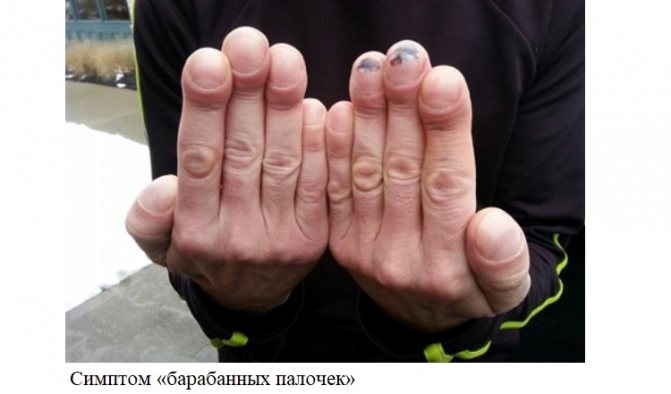
Новонароджені і немовлята з ВПС відстають у рості, мають знижену масу тіла. Часто їх губи, ніс, кінчики пальців набувають синюшного відтінку (ціаноз).
Є специфічні симптоми пороку серця. Наприклад, при коарктації аорти через вираженого її звуження кровообіг голови, рук і верхньої частини тулуба залишається на належному рівні, в той час як нижні відділи тіла і ноги збіднена кров’ю. Це призводить до того, що мускулатура верхнього плечового пояса виділяється на тлі слаборозвинених м’язів нижніх кінцівок. І створюється помилкове враження «атлетичної статури».
Ще приклад – мітральний стеноз. На пізніх стадіях цього ППС на тлі загальної блідості особи на щоках виникає яскравий синюшно-рожевий рум’янець, губи і ніс при цьому мають синій відтінок. Це називається «facies mitralis», або «митри обличчя».
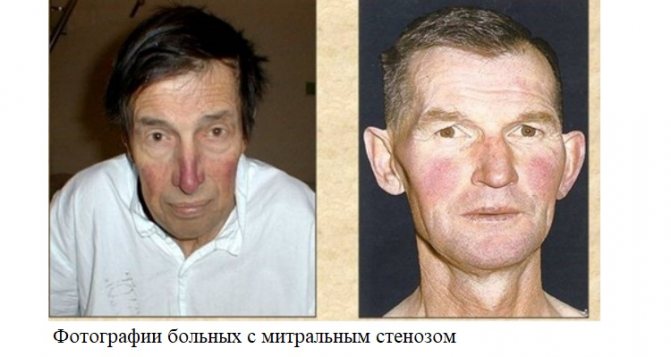
Хочу відзначити, що людина з ППС довгий час може відчувати себе цілком здоровим і не відчувати ніякого болю або утруднення дихання. Це пов’язано з тим, що серце намагається компенсувати порушення гемодинаміки і в перший час відмінно з цим справляється. Однак рано чи пізно цих механізмів виявляється недостатньо, і хвороба починає проявляти себе клінічно.
Коли я оглядаю таких хворих, мені вдається виявити деякі патологічні ознаки, наприклад, посилений серцевий поштовх лівого або правого шлуночка, тремтіння грудної клітини. Під час аускультації пацієнтів з пороком серця я часто чую шуми на точках проекції клапанів, перегородок і сонних артерій; посилення, ослаблення або розщеплення тонів.
інструментальна діагностика
Основні інструментальні методи дослідження для діагностики вад серця:
- Електрокардіографія. На ЕКГ мені вдається побачити ознаки гіпертрофії різних відділів серця зі зміни висоти, ширини і форми зубців. Нерідко виявляються аритмії (особливо часто – фібриляція передсердь).
- Ехокардіографія – це, мабуть, головний діагностичний метод, що дозволяє достовірно встановити серцевий порок. На Ехо-КГ чітко розпізнається стан клапанів, перегородок, товщина стінок і обсяг камер. У режимі доплера можна побачити напрямок течії крові між відділами (регургитацию), виміряти тиск в легеневій артерії. При підозрі на порок для отримання більш детального зображення я призначаю черезстравохідну Ехо-КГ (датчик встановлюється в стравоході прямо позаду серця).
- Рентгенографія органів грудної клітини – на знімку дуже добре видно вибухне стовбура легеневої артерії, посилення легеневого малюнка через підвищення тиску в судинах легенів, зміна форми тіні серця, узурація ребер (нерівний контур внаслідок здавлювання їх міжреберними артеріями).
діагностика
Проводиться за допомогою проведення опитування, огляду, інструментального та лабораторного обстеження хворого. У деяких випадках дуже важливо на ранніх термінах поставити діагноз, оскільки від цього може залежати життя хворого.
клініка
Рання діагностика вроджених вад серця у ряді випадків дозволяє зберегти життя немовляті, тому в перші дні після його народження ВПС можна визначити за такими ознаками:
- у дитини визначається дуже бліда або, навпаки, синюшна шкіра;
- синюшність нерідко посилюється при напрузі малюка (під час крику або ссанні);
- ручки і ніжки прохолодні, навіть якщо дитина тепло одягнений.
Лікарський огляд заснований на більш ретельному обстеженні хворого. При об’єктивному огляді можуть бути визначені симптоми, наведені вище. Аускультація серця дозволяє виявити найбільш характерні для ВПС ознаки:
- серцеві тони можуть бути глухі і ослаблені;
- перший і другий тони можуть бути роздвоєні, що призводить до утворення тричленого або чотиричленного ритму;
- можуть визначатися додаткові тони в вигляді третього і четвертого.
Додатково може зазначатися часте дихання, з розширенням міжреберних проміжків, а також різний артеріальний тиск при його порівнянні на руках і ногах. У деяких випадках збільшуються кордону серця і печінки.
В цілому клінічні симптоми ВПС об’єднані в наступні синдроми:
- Кардіальний – пов’язаний зі скаргами з боку серцево-судинної системи.
- Серцевої недостатності – може протікати як у гострій формі, так і хронічної.
- Дихальних порушень – проявляється ознаками збагачення киснем малого кола кровообігу.
- Хронічної системної гіпоксії – виникають ознаки барабанних паличок, годинних стекол, відставання у фізичному розвитку.
Інструментальні методи обстеження
Точна діагностика вроджених вад серця грунтується на використанні інструментальних і лабораторних методів дослідження. В першу чергу робиться:
- Електрокардіографія – з її допомогою визначається гіпертрофія правого і лівого шлуночка, гіпертрофія правого передсердя, також в стадію декомпенсації може визначатися дилатація правого передсердя.
- Рентгенографія органів грудної порожнини – в основному робиться в передньозадній проекції і тоді стають видні структурні зміни за типом декстракардія, кардиомегалии. Також може відзначатися збільшення правого передсердя, вузький судинний пучок і ін.
- Ехокардіографія – дозволяє оцінити внутрішньосерцеву гемодинаміку, а також з’ясувати характер вроджених аномалій. Проводять ехокардіограмі разом з ЕКГ або ФКГ, тоді може бути отримано максимум інформації.
- Катетеризація серця – проводиться з метою визначення тиску в різних відділах серця разом з внутриполостной ЕКГ. Також з’ясовується газовий склад крові, який при вадах може знаходиться на рівні артеріальної гіпоксемії.
- Ангіокардіографіческое дослідження – при вроджених вадах часто визначається велика розширена правопредсердний порожнину. У таких випадках контрастну речовину тривало виводиться з правого передсердя, що в основному пов’язано з патологічною гемодинамикой.
- Електрофізіологічне дослідження – цей метод показаний всім хворим на серцеві вади, оскільки з його допомогою з’ясовується локалізація патологічного вогнища разом з аномальними шляхами кровотоку.
Види вад і їх відмінності
Як вже було сказано, все пороки серця діляться на вроджені та набуті. Вони відрізняються один від одного патофізіології, вагою, тривалістю життя людини.
Існує безліч класифікацій ВПС, але найбільш часто клініцистами використовується класифікація Мардера, що розділяє всі ВПС на пороки з ціанозом і без ціанозу (тобто «сині» і «білі»).
Таблиця 1. Характеристика ВПС
| Тип | Назва | виділяє ознака | Механізм порушення гемодинаміки |
| ВПС без ціанозу (Блідий тип) | Дефекти міжшлуночкової та міжпередсердної перегородок | «Серцевий горб» (випинання передньої грудної стінки) через сильний збільшення ПЖ. Інтенсивний систолічний шум в III-IV міжребер’ї зліва від грудини | Скидання крові зліва направо. Перевантаження ЛШ, потім правих відділів серця. Швидкий розвиток легеневої гіпертензії за рахунок рефлекторного спазму легеневих артерій |
| Відкрита артеріальна протока | Систоло-діастолічний шум у II-III міжребер’ї зліва від грудини | Скидання крові з аорти в легеневу артерію, посилення кровотоку в малому колі, перевантаження лівих відділів серця | |
| Ізольований стеноз легеневої артерії | Ослаблення II тону і грубий систолічний шум над клапаном ЛА | Різка перевантаження ПШ, збіднення легеневого кровотоку | |
| коарктация аорти | Підвищений артеріальний тиск, «атлетична статура», «Мерзлякуватість ніг», ослаблення або пульсації на артеріях нижніх кінцівок,
узурація ребер на рентгенограмі, систолічний шум вздовж усього лівого краю грудини |
Утруднення течії крові через звужену ділянку аорти, перевантаження ЛШ | |
| ВПС з ціанозом (синій тип) | Транспозиція магістральних судин | Виражена загальна гіпоксія (ціаноз, «барабанні палички»), серцевий горб, гучний I тон на верхівці | Нестача кисню в органах, через які проходить велике коло кровообігу. |
| Єдиний шлуночок серця | Ознаки гіпоксії, систолічний шум на верхівці | Змішування артеріальної і венозної крові, посилення легеневого кровотоку, швидка перевантаження шлуночка | |
| тетрада Фалло | Різке ослаблення II тону над легеневою артерією | Скидання крові справа наліво |
Придбані серцеві вади діляться на 2 види – стеноз, тобто звуження отвори між камерами, і недостатність, тобто неповне закриття клапана. Все ППС зводяться до переповнення кров’ю одних камер серця і збіднення інших, з усіма наслідками, що випливають.
Найбільш частий ППС у дорослих – аортальнийстеноз (близько 80%).
Можуть зустрічатися комбіновані пороки – коли у людини одночасно є і недостатність, і стеноз клапана. Також досить часто я спостерігаю людей, у яких уражені кілька клапанів. Це називається поєднаним пороком серця.
Таблиця 2. Характеристика ППС
| Тип | Назва | виділяє ознака | Механізм порушення гемодинаміки |
| Пороки мітрального клапана (МК) | недостатність МК | Ослаблення I тону, систолічний шум на верхівці | Зворотний перехід крові в ліве передсердя |
| мітральний стеноз | Гучний I тон, діастолічний шум на верхівці. Facies mitralis. | Виражена перевантаження лівого передсердя, його гіпертрофія і розширення. Підвищений тиск в легеневих судинах через рефлекторного спазму | |
| Пороки аортального клапана (АК) | недостатність АК | Збільшення пульсового АТ, видима пульсація сонних артерій, протодиастолический шум на АК | Розтягування лівого шлуночка зворотним потоком крові з аорти |
| аортальний стеноз | Болі, що нагадують стенокардію, постійні непритомність. Грубий систолічний шум на АК, що поширюється на сонні артерії | Погіршення викиду крові в аорту, перевантаження лівого шлуночка | |
| Пороки клапана легеневої артерії (ЛА) | недостатність ЛА | Ослаблення II тону на клапані ЛА, протодиастолический шум в II міжребер’ї зліва від грудини | Зворотний перехід крові в правий шлуночок |
| стеноз ЛА | Посилення і розщеплення II тону. Виражена пульсація правого шлуночка | Перешкода викиду крові в ЛА, перевантаження ПШ | |
| Пороки тристулкового клапана (ТК) | недостатність ТК | Систолічний шум на ТК | Зворотний перехід крові в праве передсердя |
| стеноз ТК | Посилення I тону на ТК | Перевантаження правого передсердя, його розширення і гіпертрофія |
Класифікація
Відповідно до Міжнародної класифікації хвороб 10 перегляду виділяють “Вроджені аномалії (вади розвитку) системи кровообігу (Q20-Q28)”. До вроджених вад серця з цієї класифікації відносяться такі захворювання:
- Q20 – вроджені аномалії серцевих камер і з’єднань.
- Q21 – вроджені аномалії серцевої перегородки.
- Q22 – вроджені аномалії легеневого і тристулкового клапанів
- Q23 – вроджені аномалії аортального та мітрального клапанів
- Q24 – Інші вроджені вади розвитку серця
За іншою широко використовується класифікацією ВПС поділяють на дві групи:
- Білі пороки – при їх розвитку венозна кров не змішується з артеріальною, оскільки скидання крові здійснюється з лівого боку в праву.
- Сині пороки – їх виникнення супроводжується змішанням венозної крові з артеріальної. Скидання крові відбувається з правого боку в ліву.
Як лікують пороки серця
На жаль, не існує ліків, здатних вилікувати людину від пороку серця. А все ВПС лікуються тільки хірургічним шляхом. Винятком є відкрита артеріальна протока – вроджений порок, від якого можна повністю позбутися фармакологічним способом. Але це ефективно лише в першу добу життя людини. Для цього я призначаю внутрішньовенне введення нестероїдного протизапального препарату (Ібупрофен, Індометацин) протягом 3 днів.
При наявності ціанозу і ознак тяжкої серцевої недостатності операція виконується негайно. Найчастіше хірургам доводиться оперувати навіть немовлят і однорічних дітей. Якщо ж порок був виявлений при інструментальних методах дослідження, і пацієнта нічого не турбує, чи є незначні симптоми, операцію можна відкласти.
Традиційно оперативні втручання для усунення ВПС проводяться під загальною анестезією, на відкритому серці, з підключенням до апарату штучного кровообігу. Дефект або вшиваються, або закривається латкою з перикарда або синтетичної тканини. Відкритий проток перев’язується або перетинається.
Останнім часом в спеціалізованих кардіологічних центрах, що мають відповідне обладнання, можливе виконання малоінвазивних ендоваскулярних втручань. При таких операціях під контролем УЗД і рентгену через стегнову вену вводиться катетер, який досягає правого передсердя. Через катетер вставляється окклюдером, що представляє собою з’єднані диски з нікель-титанового дроту. Цим окклюдером і закривається дефект.
Основним протипоказанням до таких операцій є запущена легенева гіпертензія з вираженим склерозированием судин. У цих випадках виконуються так звані паліативні втручання, які усувають не саме порок, а його наслідки. Штучно створюються повідомлення (анастомози) між великими судинами, щоб кров йшла в обхід перевантажених відділів серця.
Тепер розберемо лікування набутих вад. З ними справи йдуть трохи інакше.
Якщо ППС розвинувся на фоні ревматизму, то, згідно з протоколом, я обов’язково застосовую антибактеріальну терапію пеніциліну. Цей момент дуже важливий, так як присутність в організмі стрептококової бактерії здатне викликати розвиток нових вад серця.
Також я завжди призначаю лікарську терапію, яка допоможе стабілізувати стан пацієнта.
В першу чергу використовуються медикаменти, що уповільнюють прогресування серцевої недостатності:
- інгібітори АПФ – Периндоприл, Рамиприл;
- бета-адреноблокатори – Бісопролол, Метопролол;
- діуретики – Торасемід;
- антагоністи альдостерону – Спіронолактон, Еплеренон;
У разі виникнення порушень ритму серця я використовую антиаритмічні препарати – Соталол, Аміодарон.
Важливо проведення антикоагулянтної терапії, так як частина ППС, особливо мітральний стеноз, нерідко супроводжується фібриляцією передсердь, при якій в порожнині лівого передсердя формуються тромби, що призводять до кардіоемболічного інсульту. Щоб цьому запобігти, я призначаю Варфарин або низькомолекулярні гепарини.
При важкому стані пацієнта, коли ліки вже не допомагають, я направляю хворих на хірургічне лікування.
Існує 2 основних види операцій при ППС:
- протезування клапана;
- реконструктивні операції – пластика клапана, комиссуротомия, балонна вальвулотомія.
Протези клапанів бувають механічні (штучні) і біологічні. Їх ключова відмінність полягає в наступному. При установці біологічного клапана пацієнт повинен отримувати антикоагулянтну терапію перші 3 місяці після операції, а при імплантації механічного – довічно. Питання про вибір виду клапана кожен раз вирішується в індивідуальному порядку.
Єдиний антикоагулянт, дозволений для тривалого застосування при штучному клапані серця, це Варфарин.
Механічні клапани більш довговічні, але їх вартість набагато вище в порівнянні з біологічними.
методи лікування
Придбаний порок серця – це проблема, яку можна усунути тільки хірургічним шляхом. Застосовують також і медикаменти. Вони запобігають ускладнення і рецидиви первинної патології, допомагають скоректувати порушення ритму серця і уникнути серцевої недостатності.
Всі пацієнти повинні періодично відвідувати кардіолога, щоб вчасно визначити, коли потрібно проводити оперативне лікування. З хірургічних методик практикують застосування:
- Мітральної комиссуротомии. Під час операції роз’єднувати стулки клапана і розширюють предсердно-шлуночковий отвір. Це призводить до часткової або повної ліквідації стенозу і допомагає усунути важкі гемодинамічні порушення.
- Протезування клапана. Якщо виникла недостатність, то пошкоджений клапан заміняють штучним.
- Коміссуротоміі з протезуванням. Це може знадобитися при комбінованому пороці.
Термін проведення таких процедур визначається лікарем. Чим раніше буде усунуто порушення, тим нижча ймовірність ускладнень.
Від чого залежить прогноз: скільки живуть пацієнти
Мене часто запитують – «скільки живуть з пороком серця?»
Це залежить від безлічі факторів, таких, як:
- вид пороку;
- його тяжкість;
- ступінь серцевої недостатності;
- наявність ускладнень;
- своєчасність діагностування та лікування;
- виконання рекомендацій лікаря (правильний прийом препаратів з дотриманням всіх дозувань і т.д.);
- якість проведеної операції.
Без хірургічного втручання хворі з багатьма ВПС гинуть ще в ранньому дитинстві (до 2-5 років). До ВПС, при яких людина може дожити до дорослих років без операції, відносяться коарктация аорти, дефект міжпередсердної перегородки.
Найбільш сприятливі ППС в плані прогнозу – мітральна, трикуспидальная регургітація. Серйозні ускладнення при них розвиваються рідко і через тривалий час. При інших ППС (мітральний, аортальний стеноз) пацієнти гинуть приблизно через 5-10 років після першої появи симптомів.
Сучасні можливості лікування, як фармакологічні, так і кардіохірургічні, дозволяють продовжити життя таким людям до 60-70 років.
ознаки ВПС
Діагноз хвороби можна запідозрити за клінічними проявами. Деякі вади розпізнаються відразу після появи дитини на світ. У інших новонароджених аномалія виявляється через кілька місяців. Частина патології виявляється у дорослих в різні періоди життя.
Поширені симптоми вродженої вади у немовлят:
- Зміна температури шкірних покривів. Батьки помічають похолодання ніжок і ручок. Шкіра малюка бліда або сіро-білуватого кольору.
- Ціаноз. При важких вадах зниження кисню в крові обумовлює синюшного відтінку шкіри. Після народження відзначається посиніння носогубного трикутника. Під час годування вуха малюка стають фіолетовими.
Серцебиття збільшується до 150 або уряжается до 110 в хвилину.
- Занепокоєння дитини під час смоктання.
- Почастішання дихання.
Крім цих ознак, батьки помічають, що дитина швидко втомлюється по час смоктання, часто відригує. Під час плачу посилюється ціаноз шкіри. Ніжки і ручки припухлі, а живіт збільшується в розмірі за рахунок накопичення рідини і збільшення печінки.
При підозрі на ВПС новонародженим дітям проводять ультразвукове дослідження. Сучасні методи діагностики дозволяють виявити порок в будь-якому віці.
Важливо! Фетальна ехокардіографія (УЗД) виявляє наявність пороку у дитини на 16-му тижні вагітності матері. Вже на 21-22-я тижня визначається вид дефекту.
Ознаки ВПС протягом життя
Пороки серця, не виявлені у новонароджених, проявляють себе в різні періоди життя. Діти бліді, схильні до частих застуд, скаржаться на поколювання в серці. У деяких дітей відзначається синюшність носогубного трикутника або вух.
Підлітки на заняттях з фізкультури швидко втомлюються, скаржаться на задишку. З плином часу помітно відставання в розумовому і фізичному розвитку.

Поступово формуються зміни структури тіла. Грудна клітка в нижній частині западає, при цьому виступає збільшений живіт. В інших випадках в області серця формується серцевий горб. Існує така ознака ВПС, як потовщення пальців у вигляді барабанних паличок або виступаючих нігтів в формі годинних стекол.
Будь-які такі ознаки вимагають уваги батьків в будь-якому віці дітей. Для початку необхідно зробити кардіограму і звернутися до кардіолога.
наслідки патології
У пацієнта з пороком серця, як вродженим, так і набутим, є великий ризик розвитку гострої серцевої недостатності (набряк легенів, кардіогенний шок), яка без швидкого медичного втручання веде до загибелі людини.
Також у людей з вадами серця набагато раніше розвивається ішемічна хвороба, а значить, у них в кілька разів вище ймовірність виникнення інфаркту міокарда.
Практично будь-який порок серця супроводжується порушеннями ритму. Найбільш небезпечні з них – шлуночкові тахіаритмії і атріовентрикулярна блокади.
При деяких вадах через вираженої перевантаження малого кола кровообігу і рефлекторного звуження судин легенів виникає легенева гіпертензія – дуже важкий стан, важко піддається лікарської терапії, що вимагає хірургічного втручання.
Унаслідок тривалого вираженого кисневого голодування (гіпоксії) всього організму страждає імунна система, через що пацієнти з пороками серця постійно хворіють на інфекційні захворювання, особливо бронхітами та пневмоніями.
При будь-якому пороці серця, а також наявності протезувати клапанів в кілька разів зростає ризик інфекційного (бактеріального) ендокардиту – небезпечної хвороби, що вражає клапани серця, нерідко закінчується летально.
сестринський процес
Сестринський процес при вадах серця відіграє велику роль в підвищенні якості життя пацієнта. Даний процес переслідує такі цілі:
- Підвищення якості життя хворого до прийнятного рівня.
- Мінімізація виникаючих проблем.
- Допомога найболючішого і його рідним в адаптації до захворювання.
- Підтримка основних потреб пацієнта або їх повне відновлення.
При серцевих вадах даний процес проводиться в кілька етапів. На першому етапі медична сестра повинна визначити основні потреби хворого. Другий етап полягає в постановці сестринського діагнозу і виявлення основних проблем хворого, серед яких потрібно виділити наступні:
- Фізіологічні. У цю групу входять всі ускладнення основного діагнозу.
- Психологічні. Тривога щодо зміни якості життя, а також страх погіршення прогнозу захворювання. Також сюди відноситься недолік знань і умінь за загальним догляду за здоров’ям.
- Проблеми безпеки. Увагу слід приділити підвищеного ризику інфікування, неправильного застосування призначених лікарських засобів, а також ризику падінь при виникненні непритомного стану.

Третій етап полягає у визначенні цілей, які повинна поставити перед собою медична сестра, щоб полегшити загальний стан хворого. У четвертий етап входить реалізація всіх сестринських втручань, які необхідно провести згідно з протоколом лікування і діагностики вад. Останній етап – оцінка того, наскільки ефективно було проведено сестринський догляд, проводиться не тільки медичною сестрою, а й її безпосереднім начальством, а також самим хворим.
Випадок з практики: підліток з коарктацией аорти
Наведу один цікавий випадок з моєї практики. До мене на прийом звернулася мама зі своїм сином 15 років, якого з самого раннього дитинства турбують головні болі, мерзлякуватість і незрозуміла слабкість в ногах. У віці 7 років хлопчик лежав у лікарні у відділенні педіатрії, де у нього виявили підвищений артеріальний тиск до 150/90 мм рт.ст. Був виставлений діагноз: «Гіпертонічна хвороба», виписані препарати. Ліки хворий приймав нерегулярно. Молодий вік пацієнта, а також відсутність гіпертонії у матері і у батька змусили мене засумніватися в діагнозі і запідозрити «вторинну природу» високого тиску.
При загальному огляді хворого, крім підвищеного артеріального тиску (155/90 мм рт.ст.) мені вдалося виявити ослаблену пульсацію на артеріях ніг і систолічний шум ззаду на рівні нижнього кута лопатки. Я призначив проведення ехокардіографії, яка показала потовщення лівого шлуночка і ділянку звуження в грудному відділі аорти. На рентгенограмі був чітко видно ще одна ознака коарктації аорти – узурація ребер (нерівний контур). Хворому була проведена хірургічна операція – пластика звуженої ділянки аорти. Стан хлопчика покращився, артеріальний тиск нормалізувався, зникла потреба в прийомі ліків для корекції АТ.
симптоматика
Клінічна картина захворювання «вроджений порок серця» обумовлюється особливостями будови самого пороку, наявністю ускладнень і відновленнями. Отже, розглянемо основні симптоми захворювання, а також клінічну картину розвитку недуги у новонароджених.
Задишка свідчить про наявність ознак ВПС
Отже, симптоми, які свідчать про наявність ознак ВПС у дітей і дорослих, починаються з задишки, що виникає на тлі виконання незначних видів навантаження. При цьому можна спостерігати посилення серцебиття, прояв загальної слабкості і збліднення кольору шкіри особливо в області голови і на обличчі. Залежно від ускладнення пороку можуть спостерігатися больові відчуття в області серця і грудної клітини, також – ці болі приводять людину до стану непритомності і підвищеної набряклості кінцівок.
Виділяють три фази прояву симптомів захворювання, які далі розглянемо.
- Перша фаза характеризується як адаптаційна. Для неї характерна адаптація організму до порушень кровотоку і роботи серця. У період адаптації або пристосування організму до порушень симптоми недуги проявляються вкрай рідко і в слабко формі. Але це спостерігається до моменту настання порушення гемодинаміки. При її порушенні спостерігається почастішання розвитку серцевої декомпенсації. Дуже небезпечний момент, так як людина в цей період може померти. Якщо ж смертність не настає і ця фаза проходить, то після закінчення 2-3 років спостерігається поліпшення здоров’я.
- Для другої фази характерно поліпшення стану хворого, що викликано в результаті серцевої компенсації або стабілізації роботи серця. Але друга фаза триває відносно недовго, а вже слідом за нею спостерігається поява симптомів характерних для третьої фази.
- Під час наступу третьої фази (термінальної) організм відчуває сильні навантаження. У цей період починають розвиватися дистрофічні і дегенеративні відхилення серцевого м’яза і інших органів. В результаті симптоми все частішають і загострюються, що призводить до летального результату.
Найбільш виражені симптоми ВПС є:
- серцева недостатність;
- шуми в серці, які можна почути навіть без ендоскопа;
- ціаноз.
ціаноз
Наявність шумів в серці, що мають ознаки систолічного характеру, спостерігаються при будь-якому вигляді цієї недуги. У рідкісних випадках шуми можуть проявлятися періодично або зовсім відсутні. Дуже чітко прослуховуються шуми в серці, якщо при цьому людина виконав незначну фізичне навантаження.
Прояв цианоза спостерігається в рідкісних випадках і тільки при стенозі легеневої артерії. Ціаноз може бути як постійним, так і виникати на тлі криків, плачу і інших видів фізичної і нервової активності організму. Ціаноз проявляється у вигляді посиніння фаланг пальців і губ, а також зблідненням кольору шкіри на обличчі.
При формуванні серцевої недостатності у хворого відслідковуються ознаки побледнения, похолодання кінцівок і кінчика носа. Таким чином, виявити наявність ВПС у людини можна виключно по зміні кольору шкірного покриву і больових відчуттів в серці.
Симптоми при дефекті міжшлуночкової перегородки
Симптоми ВПС характерні для дефекту міжшлуночкової перегородки проявляються вже в перший день після появи на світ малюка. Основна картина симптомів складається з наступних ознак:
- поява задишки;
- поганий апетит або його відсутність;
- слабкий розвиток;
- синюшність шкіри;
- набряклість ніг, стоп і живота;
- почастішання серцебиття;
- шуми в серці.
Перші ознаки наявності недуги можуть бути виявлені під час обстеження серця. Доктор при цьому простежує наявність шумів в серці, які згодом вивчає за допомогою проведення УЗД. Висновок УЗД дасть точну картину про те, що може викликати появу шумів. Але найчастіше діти з дефектом міжшлуночкової перегородки при незначному розмірі дефекту практично не відчувають дискомфорту і живуть з цим. Найчастіше незначні дефекти заживають до одного або 10 років.

Дефект міжшлуночкової перегородки
Таким чином, якщо батьки відстежують у дитини такі симптоми:
- швидке стомлення;
- слабкість, втома і малорухливість;
- задишка;
- синюшність кінцівок;
- немає збільшення ваги.
В такому випадку необхідно звернутися до лікаря для діагностування захворювання та консультації з приводу процедур лікування.
Іноді дефект міжшлуночкової перегородки може викликати ускладнення, з яким характерно виникнення легеневої гіпертензії. Так, спостерігається формування необоротних процесів в легенях. Ускладнення при дефекті міжшлуночкової перегородки спостерігаються вкрай рідко. Крім цього дефект міжшлуночкової перегородки може стати причиною і наступних ускладнень:
- ендокардит;
- інсульт;
- серцева недостатність і інші нездужання серця.
Симптоми при двостулковому аортальному клапані
Двостулковий аортальний клапан має ознаки прояву, але варто зауважити, що цей вид рідко розпізнається у дітей. Протягом довгих років двостулковий аортальний клапан може існувати абсолютно безсимптомно. Але вже з дорослішанням дитини все частіше виникають турбують ознаки і характерні симптоми захворювання. Отже, симптоми, які свідчать про ВПС двостулковому аортальному клапані, мають такі характерні ознаки:
- Пульсаційні болю в голові.
- Запаморочення, аж переходить до непритомності.
- Погіршення зору. Якщо посилюється кровопостачання серця, спровоковане на тлі ВПС двостулкового аортального клапана, то відбуваються порушення або збої в роботі більшості органів і систем.
- Поява задишки.
- Больові відчуття в області серця.
- Тахікардія, що представляє собою почастішання серцебиття.
- Підвищений артеріальний тиск, викликаний на тлі сильних серцевих поштовхів.
Ще один характерний симптом для ВПС двостулкового аортального клапана полягає в порушенні циркуляції крові в організмі. Таким чином, кров спочатку надходить в аорту, а вже після і в шлуночок, що є неправильним. Саме за рахунок неправильного кровотоку і спостерігаються перераховані вище симптоми.
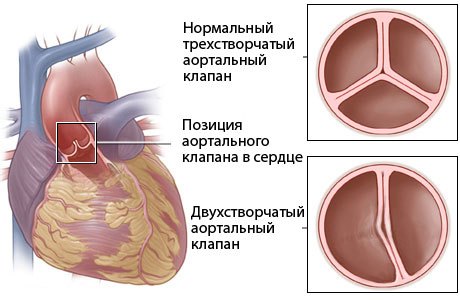
Двостулковий аортальний клапан
Таким чином, двостулковий аортальний клапан проявляється переважно у віці 10 років, а в більш ранньому віці зазначена вище симптоматика практично не простежується.
Варто також зауважити, що на тлі тільки симптомів дуже складно ставити діагноз, тому особливу увагу варто приділити діагностиці захворювання.
Поради фахівця: життя з пороком серця
Хочу навести кілька рекомендацій, які допоможуть уникнути більшості негативних наслідків і збільшити ефективність лікування:
- спорт – професійні тренування доведеться припинити. Невеликі фізичні навантаження дозволяються;
- регулярне обстеження – неважливо, успішно вас прооперували ще в дитинстві або тільки недавно встановили діагноз легкої мітральноїнедостатності. При пороці серця необхідно хоча б раз на півроку-рік відвідувати кардіолога, робити ЕКГ і Ехо-КГ для перевірки стану функцій серця, а також з метою відстеження виникнення можливих ускладнень;
- кухонна сіль – якщо у вас були виявлені ознаки хронічної серцевої недостатності і вам прописали для її лікування медикаменти, для більшої їх ефективності потрібно обмежити вживання кухонної солі з їжею до 2-3 грамів на добу;
- Варфарин – для профілактики тромбоутворення пацієнтам з вадами серця часто призначають цей препарат. Для того щоб його прийом був ефективним і одночасно безпечним, потрібно регулярно робити аналіз крові (коагулограмму). Показник МНО в цьому дослідженні повинен бути більше 2, але менше 3;
- відвідування оториноларинголога – якщо у вас діагностували ППС ревматичного походження, обов’язково сходіть на консультацію до ЛОР-лікаря, так як основна причина ревматизму – тонзиліт (ангіна). При наявності хронічного тонзиліту рекомендований лікування мигдалин (промивання, антибіотики), а можливо, і їх видалення. Це потрібно для запобігання рецидиву ревматизму і появи нового пороку серця.
- профілактика інфекційного ендокардиту – все люди з вадами серця і протезованими клапанами мають підвищений ризик розвитку інфекційного ендокардиту. Тому для його попередження вони повинні приймати Пеніцилінові антибіотики (Амоксицилін, Ампіцилін) одноразово, приблизно за 30 хвилин / 1 годину до медичних маніпуляцій (видалення зуба, бронхоскопія, цистоскопія тощо).
Лікарі в наших клініках
КМН
Тартаковський Лев Борисович
завідувач відділенням кардіології та заступник головного лікаря по клініко-експертній роботі клініки на Ленінському, лікар функціональної діагностики, кардіолог, аритмолога, кандидат медичних наук
Клініка на Арбаті Клініка на Ленінському
Відгуки Відео
КМН
Васютіна Катерина Іванівна
кардіолог, лікар функціональної діагностики, аритмолога, кандидат медичних наук, лікар вищої категорії
Клініка на Арбаті Клініка на Ленінському
Відгуки
Ковальова Анжеліка Олександрівна
кардіолог, лікар функціональної діагностики, аритмолога, лікар ультразвукової діагностики, лікар вищої категорії
Клініка на Арбаті Клініка на Бабушкінської
Колесова Марина Борисівна
кардіолог, аритмолога, лікар функціональної діагностики, лікар вищої категорії
Клініка на Бабушкінської
КМН
Соколова Світлана Олегівна
кардіолог, лікар функціональної діагностики, аритмолога, кандидат медичних наук
Клініка на Арбаті
ЛІКАРІ
Комбінований аортальний порок
Два в одному: недостатність клапанів + звуження гирла аорти. Такий аортальний порок серця зустрічається набагато частіше, ніж ізольований. Ознаки – ті ж, що і при стенозі гирла аорти, тільки менш помітні. У важких варіантах починається застій в малому колі, супроводжується серцевою астмою і набряком легенів.
Лікування: симптоматичне і профілактичне – в легких випадках, у важких – операція, заміна аортального клапана або розсічення його «зрощених» стулок. Прогноз для життя – сприятливий, при адекватному і вчасно проведеному лікуванні.
Відео: причини, діагностика та лікування аортальних стенозів
Ризики розвитку придбаного ПС
Першими в цьому списку будуть стояти люди з захворюваннями, пов’язаними з порушеннями обміну речовин. Це, перш за все, цукровий діабет, а також гіперхолестеринемія. Безумовно, ризикують і особи з ожирінням – діагностоване ожиріння завжди призводить до серйозних проблем зі здоров’ям, серцево-судинна система – перша під ударом.
Ризикують і ті, хто веде малорухливий спосіб життя. Саме за рахунок фізичних навантажень серце працює якісно: йому теж потрібна грамотна тренування, тонус.
Чому так шкідлива гіподинамія:
- При ній зниженим виявляється обсяг серцевого викиду – через те, що міокард ослаблений, погіршується його скорочувальна здатність;
- Втрачається внаслідок гіподинамії і адекватність приросту ударного серцевого обсягу (якщо фізнагрузкі рідкісні);
- Погіршується і харчування міокарда – так в серцевому м’язі необоротно розвиваються атрофічні і ішемічні зміни;
- Знижується також судинна еластичність – при малій активності вени і артерії стають буквально в’ялими, вони легко пошкоджуються;
- Компенсаторно розвивається і синусова тахікардія;
- Зменшеним виявляється загальний обсяг крові.

Тому якщо ви вже сьогодні помічаєте, що рухатися стали менше, що рідкісні для вас прогулянки, а на фізкультуру часу у вашому житті теж не знаходиться – не чекайте «чарівного клацання», міняйте щось вже сьогодні.
Серцево-судинні патології – причина смертності № 1 в світі.
Тому потрібно відмовлятися від згубних звичок, потрібно стежити за своєю вагою, слід збалансовано і якісно харчуватися і, звичайно, важливо щодня знаходити час для прогулянок, фізкультури або спорту в прийнятних для вас, але необхідних кількостях.
симптоми
Вроджені вади серця у дорослих протікають дуже важко. Пояснюється це тим, що при індивідуальному розвитку організму захворювання прогресує.
Відзначаються такі часті порушення, як порок серця поєднаного виду, транспозиція судин, ДМПП. Ще однією особливістю є те, що рідше зустрічається дефект перегородки між шлуночками. А ось перегородка між передсердями страждає більше.
Симптоми вродженої вади серця схожі з симптомами придбаного. В індивідуальних випадках ознаки проявляються яскравіше.
До симптомів пороку серця у дорослих відносяться:
- неможливість виконувати сильну фізичне навантаження;
- стомлюваність під час виконання навіть незначного навантаження;
- відчуття тяжкості і дискомфорту в області грудей;
- загальна слабкість, запаморочення;
- нестача повітря під час фізичного навантаження, а також в положенні лежачи;
- напади серцебиття;
- блідість шкіри;
- набряки ніг до вечора;
- сухий безперервний кашель, який стає сильнішою в міру прогресування хвороби.

До того ж різні види пороку серця мають свої специфічні симптоми, діагностувати які може тільки лікар. До таких симптомів можна віднести, наприклад, осиплість голосу при мітральному стенозі і под.
Про вроджених вадах
Поки плід росте в матці, легкі його не працюють, адже дитина не вступає у взаємозв’язок з навколишнім світом, зокрема – з повітрям. Але кисень до дитини надходить за допомогою плацентарного кола кровообігу.
Якщо у малюка вже сформувався порок серця, він не створює для нього смертельну загрозу саме за рахунок працюючого плацентарного КК.
Але дитина народжується, і за перший рік життя за всіма нормами повинно закриватися так зване овальне віконце – це міжпередсердної повідомлення. Це трапляється внаслідок розправлення легень повітряними масами, що збільшує кровотік в органі. Зростає ліво передсердно тиск, і це веде до закриття овального вікна. Але воно заросте нешвидко: наприклад, чим більше малюк кричить, надривається, ніж великі труднощі він відчуває в процесі смоктання, тим довше в цій частині серця не формується сполучнотканинна «заслінка».
Але це ще відносно легка патологія. З боталлова протоки ситуація виглядає складніше – він в ідеалі повинен закриватися вже в першу добу після пологів. Але якщо високим залишається тиск в легеневій артерії, то цей протока продовжує залишатися відкритим. Чому так трапляється? Нерідко в цьому можна звинуватити гіпоксію, яку дитина перенесла під час пологів, що і призводить до спазму в легеневих судинах.
Кілька частих питань про вроджені вади
Ці питання – одні з найбільш поширених. І якщо людина вчасно отримує на нього відповідь, певні ризики щодо важких серцевих патологій можуть бути знижені. Зокрема це стосується жінок, які планують вагітність. Або тих, для кого вагітність стала несподіванкою, і багатьох заборон і запобіжних засобів в цей період жінка просто не знає.
7 питань про вроджену ваду серця:
- Чи справді перенесені за час вагітності інфекції можуть викликати ПС?
Так, це небезпечно, особливо, якщо хвороба припала на перші тижні гестації. Краснуха – в першу чергу найнебезпечніший вірус, але не менш небезпечні віруси грипу, вітрянки, вірусні гепатити, туберкульоз і той же сифіліс. Обов’язково беруться аналізи на токсоплазмоз і мікоплазмоз.
- Які ліки небезпечні розвитком ПС у плода?
Якщо жінка пила антибіотики, сульфаніламіди, кошти противосудорожного характеру, ліки від епілепсії, препарати літію, гормоносодержащіх кошти, знеболюючі, це з високою ймовірністю позначиться на розвитку малюка.
Порок серця – одне з можливих наслідків застосування заборонених часом вагітності медикаментів.
- На якому терміні небезпека найбільша (мається на увазі, на якому терміні вагітності закладаються серцеві патології)?
Якщо вище означені чинники ризику припали на перші три місяці гестації, то вплив їх на формування ПС максимально велике. Адже в першій третині вагітності закладаються всі органи малюка, і серце теж. Якщо на організм жінки негативно впливають токсини, мікроби, бактерії, віруси, то це може зупинити розвиток органу, або ж формування серця загальмується «на попередньому филогенетическом етапі». Це означає, що воно не буде розвиватися далі, як у людини, а зупиниться на тому розвитку, як відбувається це у птахів, земноводних і т.д.
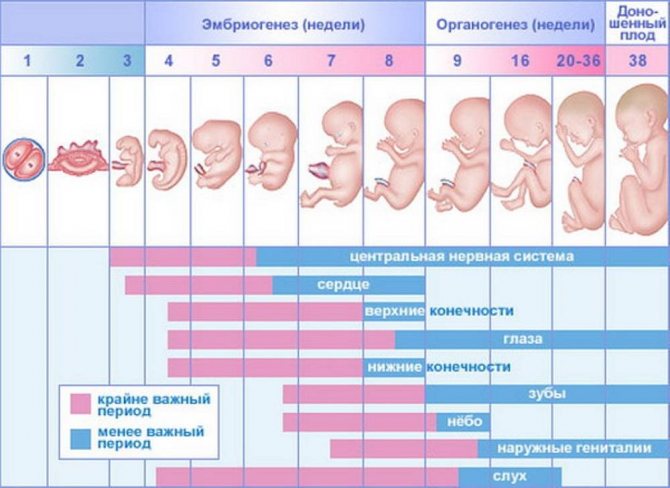
- Які фази перебігу пороку серця існують?
Перша фаза називається компенсаційної і адаптаційної. Це означає, що через наявної патології організму доводиться компенсувати порушення збільшенням навантаження на міокард. Друга фаза вважається відносно компенсаційної. В цей час серце функціонує вже без колишньої інтенсивності. Структура і регуляція серцевої діяльності порушені.
Третя фаза – термінальна. Компенсаторні можливості організму вичерпані, через це в міокарді і внутрішніх органах розвивається дистрофія. Це веде до трагічного кінця. І наблизити наступ цієї термінальної фази можуть інфекції, захворювання легенів і т.д.
- Які ліки дають хворим з вродженим ПС?
Порок серця лікується медикаментозно тільки при незначних дефектах. Також можуть даватися пацієнту препарати, якщо його готують до операції або знаходиться на реабілітації після хірургічного втручання. В якості терапії використовуються діуретики, солі К, медпрепарати наперстянки, бета-блокатори, індометацин.
- У чому ще полягає консервативне лікування вродженого ПС?
Дитина повинна дотримуватися щадний режим дня, його фізичну активність потрібно обмежувати, принципи дрібного харчування обов’язкові. У деяких випадках не обійтися без кисневого лікування.
- Чим відрізняються відкриті операції від закритих?
При відкритих операціях хірург відкриває порожнину серця – серцебиття і дихання пацієнта на час зупинені, для цього використовується спеціальна апаратура. При закритих операціях серце не зачіпається, а маніпуляції виявляються доступні лікаря через отвір в лівому передсерді.
Є і щадний Рентгенохірургічне – через тонкий надріз в посудині або серце вводиться катетер з балоном, і коли він встановлюється в потрібному місці, балон розширюється. Це дає можливість звузити або зовсім прибрати патологічні просвіти, оптимізувати роботу серцевих клапанів і т.д.
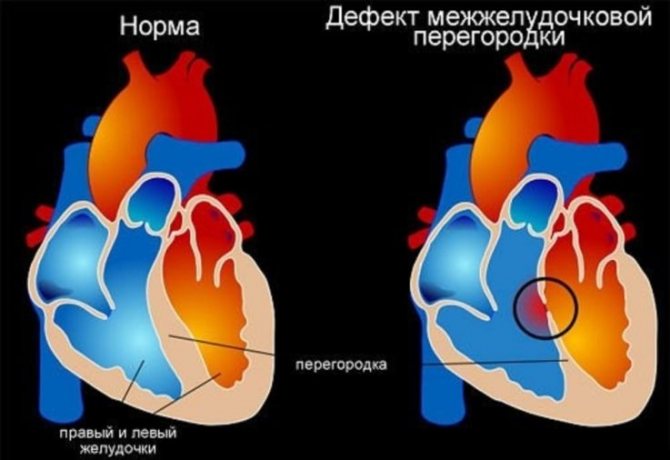
Дефект міжшлуночкової перегородки
ДМШП – це вроджена вада серця, при якому між правим і лівим шлуночками серця відзначається наявність дефекту.
У міжшлуночкової перегородки виділяють три відділи: верхня частина (мембранозная), середня (м’язова) і нижня (трабекулярная). Відповідно їм називають і аномалії. За розмірами вони поділяються на великі, середні та малі. Для правильності оцінки величини їх розмір порівнюють з діаметром аорти. Невеликі дефекти (розміром 1 – 2 мм), що розташовуються в м’язовій частині перегородки, називають хворобою Толочінова – Роже. Згідно вираженою аускультативной картині і відсутності гемодинамічних порушень для їх характеристики застосовують вираз: «Багато галасу даремно».
Внутрішньосерцеві порушення гемодинаміки формуються у дитини через деякий час після його народження, як правило, на треті-п’яті добу. Під час раннього неонатального періоду, тобто в перші дні життя дитини, шуму в серці може не бути. Поступове зниження тиску в правому шлуночку і в системі легеневої артерії створює різницю між тисками в шлуночках, в результаті чого виникає скидання зліва направо. Додатковий обсяг крові, що надходить в легеневу артерію і правий шлуночок серця, призводить до перенаполненію судин малого кола кровообігу, внаслідок цього розвивається підвищення тиску в судинах легенів (так звана легенева гіпертензія).
Клінічно ДМШП проявляється синдромом серцевої недостатності, яка в залежності від розмірів дефекту розвивається, як правило, на першому-третьому місяцях життя. В результаті кров’яного застою в малому колі кровообігу можуть розвиватися ранні і важкі пневмонії. Під час огляду дитини можна виявити прискорене серцебиття і задишку, розширення меж серця, а також переміщення верхівкового поштовху (він проявляється пульсацією при тому, що промацує в області верхівки серця) вліво і вниз. У деяких випадках визначається так званий симптом «котячого муркотіння» (вібрація (або тремтіння) грудної стінки, яке нагадує муркотіння кішки при її доторканні). Як правило, визначається систолічний шум, він досить інтенсивний і вислуховується над всією областю серця. При тому, що промацує живота визначається збільшення розмірів печінки і селезінки.
У розвитку легеневої гіпертензії виділяють три стадії:
- гіперволемічна (застій крові, який призводить до набряку легенів і частому приєднання інфекції, в результаті чого розвиваються пневмонії, які проявляються в ранні терміни життя, мають важкий перебіг і погано піддаються лікуванню);
- перехідна стадія, коли дитина перестає боліти, починає додавати у вазі і стає більш активним; стабільний стан в цю фазу є найкращим періодом для проведення хірургічного лікування;
- так звана висока легенева гіпертензія виникає в тому випадку, коли оперативна корекція не була проведена, у цього процесу немає зворотного розвитку, і він в основному призводить до сильного збільшення тиску в легеневій артерії. Найхарактернішою ознакою цієї стадії є поетапне наростання ціанозу (спочатку периферичного, а потім і загального); це відбувається через скидання крові через дефект в перегородці справа наліво. Наявність у пацієнтів третьої стадії часто стає основною причиною відмови лікарів кардіохірургів від оперативного втручання.
Найбільш інформативними методами виявлення даної патології є електрокардіографія і ехокардіографія (ультразвукове дослідження серця, ЕхоКГ).
Лікування дефекту міжшлуночкової перегородки серця сукупно включає в себе консервативну (медикаментозну) терапію серцевої недостатності і оперативну корекцію вади. Хірургічні втручання поділяються на паліативні (полегшують перебіг захворювання – операція суживания легеневої артерії) і радикальні (пластика дефекту латкою в умовах штучного кровообігу і низької температури).
Діагнози, які частіше ставлять хлопчикам / чоловікам
Так, у хлопчиків діагностують аортальнийстеноз – це звужене аортальний отвір в районі стулок клапана аорти.
Ще у чоловіків частіше відзначають:
- Деформації з’єднання легеневих вен;
- Звуження аортального перешийка (коарктацію) при діагностованому відкритому боталлова протоки;
- Атиповість локалізації магістральних судин – транспозицию.
Інші діагнози однаково часто зустрічаються у пацієнтів різної статі.
Важливо і те, на якому терміні вагітності у плода формуються патології серця. Якщо це перший триместр, то у плода може сформуватися дефект між артерією легкого і аортою, а ще може утворитися стеноз ЛЗ. Більш складні вади формуються на пізніх термінах гестації.
Недостатність мітрального клапана
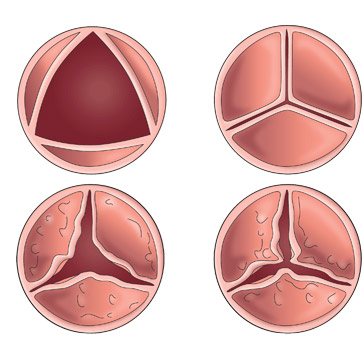
Робота здорового (зверху) і ураженого (внизу) клапанів
Неповне змикання стулок – результат їх запалення і наслідків у вигляді склерозу (заміни «робочих» еластичних тканин на жорсткі сполучні волокна). Кров при скороченні лівого шлуночка закидається в зворотному напрямку, в ліве передсердя. У підсумку потрібна велика сила скорочень, щоб «повернути» кровотік в сторону аорти, і гіпертрофується (потовщується) вся ліва частина серця. Поступово розвивається недостатність по малому колу, а потім – порушення відтоку венозної крові з великого кола кровообігу, так звана застійна недостатність.
Ознаки: мітральний рум’янець (рожево – блакитний колір губ і щік). Тремтіння грудної клітки, відчувається навіть рукою – його називають котяче муркотіння, і акроцианоз (синюшного відтінку кистей і пальців стоп, носа, вух і губ). Такі мальовничі симптоми можливі тільки при декомпенсованому пороці, а при компенсованому їх не буває.
Лікування та прогноз: в запущених випадках, для профілактики недостатності кровообігу, потрібна заміна клапана на протез. Пацієнти живуть довго, багато хто навіть не підозрюють про хворобу, якщо вона – в стадії компенсації. Важливо вчасно лікувати всі запальні захворювання.
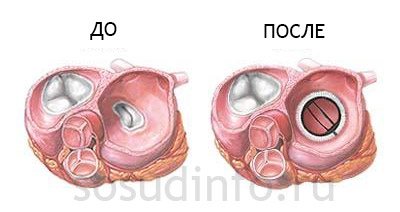
малюнок: протезування мітрального клапана
форми ПС
Є патології серед пороків, які не супроводжують гемодинамічні зміни, тобто на стані пацієнта такий діагноз, в загальному не позначається (або майже не позначається). Вони не вважаються небезпечними, життя хворого не загрожують, фатальні ускладнення практично виключені.
Якщо ж порок серця помірний, то порушення проявляються, але не дуже виражено, хоча все ж в кожному другому випадку саме цей діагноз провокує надалі виражену серцеву недостатність.
Важкий ПС – це однозначно смертельно небезпечне захворювання, при якому серцева недостатність многосімптомна.
І всі ці симптоми в сукупності збільшують подальший прогноз, майбутній сценарій розвитку стану далекий від оптимістичного.
Підбиття підсумків
Зазвичай придбані пороки є ревматичні, їх лікування полягає в тому, щоб усунути основне захворювання і зменшити наслідки, які виникли після розвитку пороку. Якщо відбулися серйозні декомпенсації кровообігу, то в таких ситуаціях проведення операції є обов’язковою умовою.
Набагато більше шансів на успішне лікування таких патологій буде при своєчасному зверненні за медичною допомогою. Необов’язково чекати, поки у вас з’являться ознаки розвитку захворювання, рекомендується періодично проходити профілактичні огляди у лікаря і тоді можна буде виявити розвиток хвороби на її початковому етапі. Це дозволяє проводити ефективне лікування, і наслідки хвороби не будуть носити небезпечний характер.
ускладнення
Найчастіше наслідок ВПС – серцева недостатність. При важких вадах розвивається відразу після народження. При деяких вадах з’являється в 10-річному віці.
Порушена структура клапанів не дозволяє серцю виконувати насосну функцію в повному обсязі. Погіршення гемодинаміки наростає в 6-місячному віці. Малюки відстають у розвитку, схильні до частих застуд, швидко втомлюються. Діти з вадами складають групу ризику по захворюваності ендокардитом, пневмонією, порушенням серцевого ритму.
Відкрита артеріальна протока
Відкритою артеріальною протокою називають вроджену аномалію розвитку серця, при якій Боталлов проток, який функціонував у внутрішньоутробному періоді, не заростає після народження. При нормальному розвитку плода він з’єднує аорту з легеневою артерією, захищаючи правий шлуночок від перевантаження за допомогою скидання надлишкової крові, яка в свою чергу через високий опору в стислих легень не може пройти по їх артеріях, в обхід малого кола кровообігу в аорту.
Коли новонароджена дитина робить свій перший вдих, в цей момент його легені розправляються і опір легеневих судин зменшується. Після народження гладкі м’язи в стінках артеріальної протоки скорочуються, і кровотік через нього зменшується. Основний стимул для його закриття – збільшення кількості кисню в крові дитини. Боталлов проток, як правило, звужується і повністю заростає в першу добу життя, в рідкісних випадках це може тривати до трьох місяців. В кінцевому підсумку формується рубець, званий артеріальної зв’язкою, яка залишається в нормальному здоровому серце дорослої людини все життя.
Симптоми відкритої артеріальної протоки:
- прискорене серцебиття (так звана тахікардія);
- задишка (прискорене поверхневе дихання);
- швидка стомлюваність;
- високий пульсовий тиск;
- уповільнений ріст і розвиток;
- збільшення розмірів серця, яке можна виявити при перкусії (простукуванні пальцями по поверхні грудної клітки) або на рентгенівському знімку;
- тривалий так званий «машинний» шум, який вислуховується при аускультації в другому-третьому міжребер’ї.
При даній аномалії допустима вичікувальна тактика в тому випадку, якщо відсутні симптоми жизнеугрожающих станів. Самостійне закриття артеріальної протоки ми чекаємо до шести місяців життя дитини. Однак, якщо заращения не відбувається до року або сильно виражена клінічна картина, то ця патологія вимагає видалення шляхом оперативного втручання.
проведення профілактики
Якщо розвиваються пороки серця, профілактика і реабілітаційні заходи включають в себе систему вправ, які підвищують рівень функціонального стану організму.
Система оздоровчої фізкультури спрямована на те, щоб підвищити рівень фізичного стану пацієнта до безпечних величин. Вона призначається з метою профілактики серцево-судинних захворювань.
Залежно від віку і розвитку пацієнта, лікар підбирає методику занять і навантаження. Під час тренувань виконуються циклічні вправи аеробного спрямованості, які дозволяють підвищити загальну витривалість організму. Призначаються вправи аеробно-анаеробної спрямованості, які розвивають швидкісну витривалість і ациклічні вправи, спрямовані на розвиток силової витривалості.
Лікування таких хворих не може проводитися без тренувань на витривалість, але вправи проводять з поступовим наростанням навантаження і збільшенням її тривалості. Після того як людина пройде реабілітацію в спеціалізованому закладі, йому необхідно і вдома займатися оздоровчою гімнастикою, що забезпечить нормальне функціонування його організму.
Які ускладнення можливі при відмові від операції?
Можливі ускладнення стосуються самого серця і найбільш зацікавлених в достатній кровопостачанні органів – легень і головного мозку.
З боку серця спостерігаються:
- напади серцевої недостатності;
- різні аритмії і порушення провідності;
- септичний ендокардит;
- безперервно мляво протікає ревмокардит.
Органи дихання реагують:
- частими простудними захворюваннями;
- хронічним бронхітом;
- затяжними випадками запалення легенів.
У центральній нервовій системі виникають:
- порушення кровообігу з ділянками ішемії або крововиливів в корі головного мозку;
- абсцеси в тканинах мозку;
- тромбоемболії.
Тому важкі пороки рекомендується оперувати вже в дитячому віці.
Стеноз гирла аорти, ізольований порок
Утруднений вихід крові з лівого шлуночка в аорту: для цього потрібно більше зусиль, і м’язові стінки серця товщають. Чим менше аортальний отвір, тим більш виражена гіпертрофія лівого шлуночка.
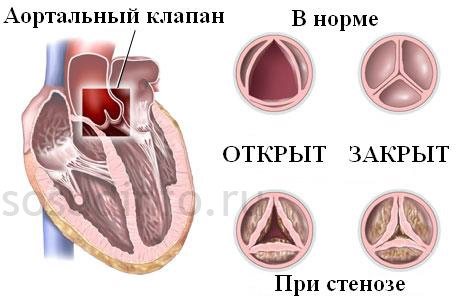
Ознаки: пов’язані зі зменшенням надходження артеріальної крові до головного мозку і інших органів. Блідість, запаморочення і непритомність, серцевий горб (якщо порок розвинувся в дитинстві), напади болю в серці (стенокардія).
Лікування: знижуємо фіз.нагрузкі, проводимо загальнозміцнюючу лікування – якщо немає вираженої недостатності кровообігу. При важких випадках – тільки операція, заміна клапана або розсічення його стулок (комиссуротомия).
Відкрите овальне отвір
Чи не заростає перегородка між передсердями. Кров йде зліва – направо, по градієнту тиску, стінка правого передсердя і шлуночка потовщується, тиск зростає. Тепер йде скидання вже справа – наліво, і серце збільшується (гіпертрофується) в лівих частинах.
Невеликий отвір не дає особливих проявів, люди прекрасно живуть з ним. Якщо дефект виражений, то видно акроціаноз, мучить задишка.
Поєднаним пороком: незаращённое овальний отвір і звуження мітрального або аортального клапанів. Серце сильно збільшується в розмірах, утворюється «серцевий горб» – грудина випинається вперед, блідість, задишка.
Лікування: оперативне, якщо дефекти серйозно виражені і функціонально небезпечні.
Прогноз: при ізольованому пороці – позитивний, при одночасному – обережний (в залежності від стадії порушення кровотоку).
декстрокардія
Дана аномалія розвитку проявляється в тому, що більша частина серця розташовується в грудній клітці справа щодо середньої лінії тіла людини симетрично нормального стану його в ній. Цей стан також супроводжується «дзеркальним» розташуванням і всіх великих кровоносних судин, що входять в серце і виходять з нього.
Декстрокардіі слід відрізняти від декстропозиція серця, при якій воно механічно зміщується в праву половину грудної клітки шляхом здавлення будь-якими внесердечних факторами. Цей порок часто поєднується з дзеркальним розташуванням всіх непарних внутрішніх органів (шлунок і селезінка знаходяться в правій стороні черевної порожнини, а печінку і жовчний міхур зліва) – транспозиція органів. У разі такої патології, якщо при цьому відсутні інші супутні вади серця, як правило, відхилення в стані здоров’я людини не спостерігаються.
тетрада Фалло
Тетрада Фалло – це поєднана вроджена аномалія серця, яка включає в себе чотири пороку:
- дефект міжшлуночкової перегородки;
- стеноз вихідного відділу правого шлуночка;
- декстропозиція аорти (коли вона відходить частково від правого шлуночка або кровотік переважно в ній підтримується за рахунок роботи лівого шлуночка);
- гіпертрофія міокарда правого шлуночка (розростання його м’язового компонента розвивається з віком).
Залежно від часу появи ціанозу виділяють п’ять клінічних форм і відповідно стільки ж періодів клінічного прояву вади:
- рання цианотичная форма (поява синюшного забарвлення з перших місяців або першого року життя);
- класична (на другому-третьому році життя);
- важка (протікає з нападами задишки і ціанозу);
- пізня цианотичная (виникнення синюшности до 6 – 10 років);
- аціанотічная (бліда) форма.
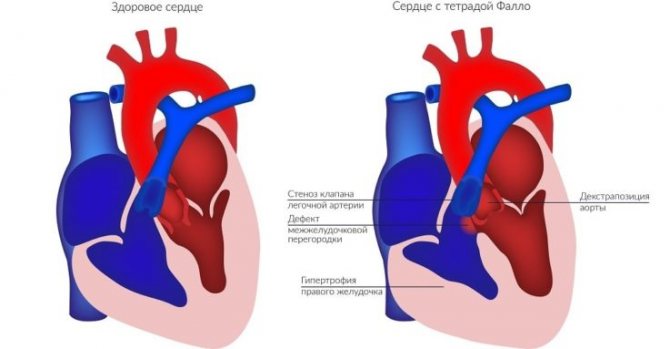
Синюшне забарвлення губ і шкірного покриву при важкій формі тетради Фалло з’являється з трьох-чотирьох місяців життя дитини і стає стабільно вираженим приблизно до року. Воно може посилюватися при плачі, годуванні, напруженні або емоційному напруженні. Будь-яка фізична активність (рухлива гра, ходьба, біг) супроводжується швидким появою слабкості, задишки, прискореного серцебиття, запаморочення. Після навантаження пацієнти з даною патологією приймають характерне положення сидячи навпочіпки.
Вкрай важким проявом даної патології служать напади, які зазвичай з’являються у віці 2 – 5 років. Вони розвиваються раптово, супроводжуючись при цьому занепокоєнням дитини, прискореним серцебиттям, різкою слабкістю, посиленням задишки і ціанозу і навіть втратою свідомості. Можливий розвиток зупинок дихання, а також судом.
Діти з тетрадой Фалло відстають у фізичному розвитку (у них спостерігається гіпотрофія II – III ступеня), вони часто хворіють на гострі респіраторні захворювання, хронічний тонзиліт і гайморитом, повторюваними пневмоніями. У дорослих пацієнтів з таким пороком серця можливе приєднання туберкульозу легенів.
Оперативне лікування включає в себе два етапи

Перший етап. До трьох років проводяться операції, які істотно полегшують життя хворих з даними пороком. Мета їх виконання складається в збільшенні припливу крові до малого кола кровообігу.
Другий етап. Проводиться через пару місяців після першого. Операція радикальна і здійснюється в умовах штучного кровообігу з застосуванням зупинки і охолодження серця. Загальне зниження температури до 21,6 градусів. Після стискання аорти розкривається порожнину правого шлуночка і під контролем зору виконують хірургічні прийоми щодо усунення звуження його вихідного відділу. Дефект міжшлуночкової перегородки усувають за допомогою підшивки латки П-подібними швами. Потім вшивають латку в передню поверхню правого шлуночка з метою розширення вихідного відділу.
Перебіг пороку значно залежить від ступеня легеневого звуження. Приблизно 25% дітей, що мають важку форму тетради Фалло, гинуть на першому році життя, половина з них – в періоді новонародженості. Середня тривалість життя без операції приблизно дванадцять років, менше п’яти відсотків хворих доживають до сорокаріччя. Причиною смерті хворих з даною аномалією розвитку найчастіше стає ішемічний інсульт внаслідок тромбозу судин головного мозку.
Віддалені результати хірургічної корекції вад цілком сприятливі: пацієнти добре переносять фізичні навантаження, соціально активні і працездатні. Але чим в більш пізньому віці проведена операція, відповідно тим гірше і її віддалені результати. Абсолютно всі пацієнти з цим пороком мають потребу в динамічному спостереженні лікарів кардіолога і кардіохірурга, профілактичному призначенні антибіотиків перед проведенням будь-яких хірургічних або стоматологічних процедур, які мають потенційну небезпеку щодо розвитку бактеріальної інфекції.
Додаткові рекомендації та профілактика
Досить виконувати простий список правил, щоб допомогти роботі серця поза стінами лікарні. Спочатку необхідно здійснювати прописаний лікувальний план, регулярно приймаючи призначені лікарем ліки.
Заходи профілактики спрямовані на терапію основного захворювання, яке призвело до розвитку серцевого пороку. Також необхідно дотримуватися правил здорового способу життя: збалансована система харчування, повноцінний відпочинок, комфортні умови праці і побуту, відмова від шкідливих звичок, напоїв, що містять кофеїн. Застосовувати будь-якої народний метод з метою профілактики можна тільки після консультації лікаря.

