Що таке тахікардія: симптоми і лікування прискореного серцебиття
Порушення, стрес, фізичне навантаження, іноді змушують ваше серце битися швидше.
Тахікардія часто нешкідлива і проходить через деякий час. Однак всупереч поширеній думці, причиною тахікардії серця може бути не тільки стрес або підвищене фізичне навантаження.
Стійка тахікардія може також свідчити про порушення функціонування серцево-судинної системи, а ця проблема вимагає негайного лікування.
Давайте більш детально розберемо що це таке і як лікувати даний стан.
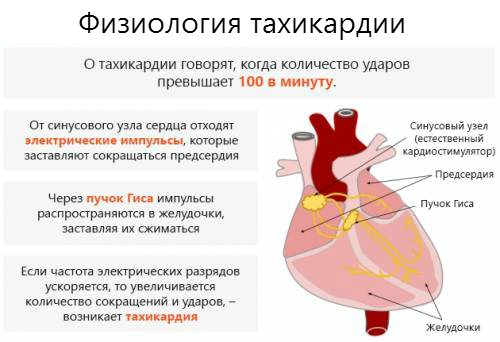
Про тахікардії
Серцебиття може досягати від 140 до 180 скорочень / хвилину, якщо синоатріальний вузол дає збої і частіше генерує імпульси.
Синусова тахікардія серця крім прискореного серцевого ритму проявляється в наступних симптомах:
- задишка;
- млявість, слабкість організму;
- запаморочення;
- біль, тиск у грудях.
Прискорене серцебиття – не хвороба, це симптом. Можна характеризувати як особливе фізіологічний стан в певний момент часу, так і одну з безлічі хвороб.
Що це таке?
Серце людини скорочується з частотою 60-90 ударів в хвилину. Ці значення вважаються нормальними, а збільшення показника ЧСС вище 90 прийнято називати тахікардією.
Всупереч існуючій думці, тахікардія – це не завжди погано! Частішати серцебиття може в результаті адаптації організму до нових умов зовнішнього середовища. Наприклад, вправи в спортзалі, будучи фізичним навантаженням, активують симпатичну нервову систему, що призводить до підвищення пульсу і артеріального тиску. Інший приклад – тахікардія у пацієнта з кровотечею. У зв’язку з втратою крові, зниженням рівня гемоглобіну розвивається гіпоксія, міокард отримує недостатню кількість кисню, і це викликає збільшення частоти серцевих скорочень.
Основні причини виникнення
За загальним причин виникнення синусовую тахікардію можна класифікувати:
- фізіологічна (відповідна реакція на фізичне навантаження – біг, підйом по сходах);
- неврогенна (визначається психоемоційним станом людини – сильний стрес або хвилювання, панічні атаки);
- кардіогенна (порушенням роботи серця – серцевої недостатності, ішемічна хвороба);
- ендокріногенная (завищений рівень тиреоїдних гормонів, патологічні процеси наднирників);
- що виникає в результаті зараження (інфекції, лихоманка – підвищена температура тіла).
Діагностується порушення роботи синусових вузлів після аналізу крові (загального і біохімічного), сечі і гормонального профілю жінки.
Застосовуються також інструментальні методи: ЕКГ по Холтеру, ехокардіографія.
Важливо після встановлення діагнозу «синусова тахікардія» визначити причину, щоб почати грамотне лікування, профілактику. В першу чергу звернутися до кардіолога, психотерапевта.
Причини виникнення у дівчат
Найчастіше у молодих дівчат і дівчаток-підлітків прискорене серцебиття є результатом спортивних тренувань, знаходження в задушливому приміщенні, зміни емоційного стану, прийом кавових і енергетичних напоїв.
Стан дівчат погіршується рідко, не супроводжується неприємними відчуттями. Биття серця відновлюється самостійно.
Однак крім фізіологічних причин у дівчат також часто діагностують інфекційні захворювання, ревматизм, ураження міокарда, запальні процеси в легенях.
Причини виникнення у жінок
Патологічна тахікардія жінок може бути наслідком, як серцевого, ендокринного захворювання, психічного розладу, так і звичного способу життя.
Синусова тахікардія серця у жінок може виникнути при:
- порушеному режимі сну (хронічного безсоння);
- перевтомі;
- отруєнні організму;
- постійному стресі;
- погіршенні харчування (зокрема, недолік калію і магнію);
- прийнятті тонізуючих напоїв, ліків
Основні рекомендації: відмова від шкідливих звичок, стабілізація режиму харчування, сну.
Причини виникнення в літньому віці
Жінки в літньому віці більше схильні до фізіологічної тахікардії: навантаження, сплеск емоції, задуха, підвищення температури навіть на один градус можуть збільшити ритм серця на 10 одиниць.
Особливо можуть позначитися і хронічні хвороби серцево-судинної системи (гіпертонія, інфаркт міокарда, ішемічна хвороба).
Синусова тахікардія серця у жінок часто є реакцією на прийняття серцевих препаратів в дозах більше рекомендованих.
Як і чим лікувати
Головна мета лікування – усунути причину, яка викликає напади, оскільки синусова стенокардія є симптомом інших недуг. Терапію підбирає і призначає кардіолог.
Корекція режиму дня і звичок
Цей блок заходів включає:
- відмова від згубних звичок – вживання спиртних напоїв, наркотичних речовини, куріння;
- корекція раціону – хворим рекомендують вживати їжу, багату клітковиною і відмовитися від жирних, гарячих, гострих страв, скоротити кількість кави, чаю;
- дотримання режиму сну і відпочинку.
Усунення хронічних захворювань
Якщо при обстеженні виявили, що причиною тахікардії стала інфекція, то лікування направляють на його усунення. Хворому призначають санацію при захворюваннях ротової порожнини, видалення хворого зуба або запалених мигдаликів, антибіотикотерапію.
При нестачі заліза та анемії показаний прийом препаратів з цим елементом, при кровотечах – введення розчинів з метою відновити обсяг кров’яної маси.
Нестача кисню внаслідок бронхолегеневих захворювань усувають введенням газу через катетер в носові проходи.
призначаються препарати
Лікарські препарати для усунення самої тахікардії призначають, коли хворий погано переносить прискорене серцебиття. При синусової тахікардії використовують такі препарати:
- бета-блокатори – блокують рецептори, що реагують на гормони стресу адреналін і норадреналін;
- інгібітори if-каналів – контролюють ступінь збудження в синусовому вузлі, ЧСС;
- заспокійливі препарати на основі лікарських рослин – пустирника, кореня валеріани, глоду.
відновлення
Хворому може бути показано курортне лікування в Кисловодську, інших оздоровчих закладах, якщо причиною стали інтракардіальні чинники. В інших випадках заходи реабілітації залежать від основного захворювання.

Рекомендується дотримуватися такі правила:
- виключити інтенсивні емоційні навантаження – вдома і на роботі;
- спати 8 годин на добу;
- правильно харчуватися, відмовившись від гострого і жирного;
- щодня вживати в їжу овочі, зелень, рибу (особливо морську);
- відмовитися від згубних звичок;
- робити гімнастику (незгірш від 30 хвилин щодня);
- контролювати масу тіла.
спірні методики
Медики сперечаються про те, чи можна приймати серцеві глікозиди при синусової тахікардії. Зокрема, це стосується дигоксину. За українською методикою, поєднанням бета-блокаторів і дигоксину, іноді з антагоністами кальцію домагаються чіткого контролю над ЧСС.
Спектр лікарських препаратів для лікування тахікардії обмежують, оскільки це може мати побічну дію при тривалій терапії. Якщо лікарська терапія неможлива, вдаються до електростимуляції міокарда.
Синусовую тахікардію в літньому віці лікують хірургічним шляхом, при цьому встановлюють кардіостимулятори, що дозволяє усунути блокаду атріовентрикулярного вузла.
Синусова тахікардія при вагітності
Прискорене серцебиття у вагітних, як правило, виникає після 11 тижнів від моменту зачаття. Причини можуть носити різний характер. В основному поява тахікардії пов’язано зі зміною гормонального фону, підвищеним навантаженням, порушення обміну речовин.
Виникненню синусової тахікардії може сприяти тиск на судини, зневоднення організму через токсикоз, травми і різні інфекції. Супроводжується запамороченням і болями в скроневій зоні, зміною артеріального тиску, нудотою, онімінням тіла, підвищеною тривожністю.
Тахікардія може ускладнити і без того виснажену стан вагітної дівчини. Зокрема, в період свого піку, який настає після 6 місяців. Неприємні симптоми хоч і вважаються нормою для вагітних, проте рекомендується проконсультуватися з лікарем, щоб своєчасно почати лікування.
При ігноруванні тривала синусова тахікардія серця у жінок на ранніх термінах може привести до викидня, на пізніх – до передчасних пологів. Серед наслідків також може бути хронічна серцева хвороба, інфаркт або повна зупинка серця.
Що робити при тахікардії?
Коли тахікардія є наслідком порушення або навантажень, зазвичай немає необхідності в терапії. Якщо проблема є причиною захворювань, тільки лікар знає як лікувати її: в основному серцеві аритмії, такі як фібриляція передсердь, можна лікувати за допомогою антиаритмічних препаратів (Лідокаїн, Дифенін, Мексилетин та ін.).
Тахікардію на грунті гіпертонії лікують ліками інгібітора АПФ і бета-блокаторами. Крім того, люди з високим кров’яним тиском і на ішемічну хворобу серця самі можуть допомогти собі. Вам слід
- не курити;
- уникати надмірної ваги і, якщо необхідно, схуднути;
- більше рухатися;
- харчуватися здоровою їжею.
Якщо прискорене серцебиття є наслідком гіпертиреозу, основними препаратами в його лікуванні виступають антитиреоїдні кошти. Якщо тахікардію спровокувала передозування, високими дозами левотироксину, лікар відрегулює дозування.
У випадки стресу або розумових навантажень, можуть допомогти розслаблюючі вправи, такі як прогресуюча м’язова релаксація.
Як швидко заспокоїти серце?
Серцебиття можна заспокоїти і в домашніх умовах. Фахівці рекомендують зробити наступні кроки при тахікардії:
- заспокоїтися. Як би складно це не було, в момент нападу, важливо зібратися і не дати нервах взяти верх;
- негайно припинити будь-яку діяльність. Краще сісти або навіть прилягти, але головне – привести організм в стан спокою;
- якщо під рукою є заспокійливі дайте їх: як заспокійливі підійдуть пустирник, валеріана, валідол, корвалол;
- дайте хворому більше свіжого повітря. Для цього можна відкрити вікна, двері, вивести хворого на вулицю.
Про синусової тахікардії та її видах
Синусова тахікардія – різновид аритмії, що характеризується збільшенням активності синусового вузла. Сіноартеріальний вузол є головним джерелом, що генерує електричні імпульси, які задають нормальний серцевий ритм. При синусової тахікардії кількість скорочень серця перевищує 100 ударів в хвилину.
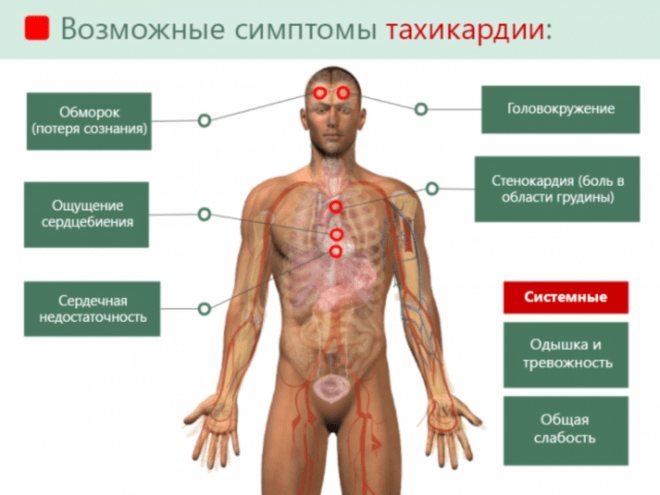
Характерні симптоми цього захворювання неможливо не помітити.
Під час нападу людини турбують:
- • Прискорене серцебиття, почуття, ніби в горлі стоїть ком.
- • Різка слабкість, ниючий біль в скронях або потилиці, сильне запаморочення.
- • Задишка навіть при відсутності фізичних навантажень.
- • Стискаюча біль в лівій стороні грудної клітини. Хворобливість може іррадіювати в руку, плечі, область лопатки.
- • Паніка, страх за своє життя.
- • Холодний піт.
- • Зниження працездатності.
- • Погана переносимість навіть незначних фізичних навантажень.
У медицині розрізняють такі види синусової тахікардії:
- • Фізіологічна. Цей вид порушення серцевого ритму може зустрічатися у людей, які не мають ніяких проблем зі здоров’ям. Фізіологічна тахікардія часто діагностується у маленьких дітей до 7 років, підлітків в період статевого дозрівання, людей, в житті яких часто присутня підвищене фізичне навантаження.
- • Патологічна. Є наслідком прогресування в організмі хвороб серцево-судинної системи, а також патологій інших внутрішніх органів. Патологічна синусова тахікардія – небезпечне порушення, що вимагає своєчасного виявлення і лікування. В іншому випадку, ускладнень небезпечних для життя не уникнути.
Цукровий діабет симптоми у жінок
За характером перебігу розрізняють такі підвиди різновиди синусової тахікардії:
- • адекватна;
- • неадекватна.
Неадекватна тахікардія – рідкісна, маловивчена патологія. Порушення серцевого ритму під час нападу не залежить від навантаження, прийому провокують медикаментозних засобів, може зберігатися в стані абсолютного спокою.
Головні симптоми тахікардії цього різновиду:
- • Сильне серцебиття – до 220 ударів в хвилину.
- • Гостра нестача повітря.
- • Помутніння свідомості.
Основні симптоми
Тахікардія проявляється по-різному; клінічна симптоматика залежить від віку, супутніх захворювань. Прискорене серцебиття може супроводжуватися відчуттям дискомфорту в грудях, падінням артеріального тиску, слабкістю. Можливо відчуття браку повітря, запаморочення, потемніння в очах, непритомність. У пацієнта зі стенокардією виникає біль за грудиною в результаті розвинувся дисбалансу між збільшеною потребою серця в кисні і зниженням доставки О2. У людей з пороком серця напад тахікардії супроводжується різким посиленням задишки.
Особливості у підлог
Особливих відмінностей між проявами тахікардії у чоловіків і жінок немає, якщо не брати до уваги вегетативних реакцій і емоційного забарвлення.
Серце б’ється і клекоче в горлі, кидає в жар, сильна пітливість, тремтіння в тілі – так яскраво описуються ознаки тахікардії у жінок. У них частіше, ніж у чоловіків, зустрічається хронічна непароксізмальная синусова тахікардія – захворювання, коли ЧСС не відповідає рівню фізичної активності або емоційного навантаження. Можливим механізмом його розвитку вважають аномалію синусового вузла або підвищений автоматизм серця.
Постуральная ортостатична тахікардія також переважно характерна для жінок. Вона супроводжується неадекватним збільшенням пульсу при зміні положення тіла з горизонтального на вертикальне.
Етіологія
Причини фізіологічної тахікардії
Фізіологічна тахікардія не пов’язана з серцевими захворюваннями, може розвиватися під впливом внутрішніх і зовнішніх факторів.
Поширені внесердечние причини розвитку патології такі:
- • Фізичні навантаження. Після впливу на організм активних фізичних навантажень у людини збільшується частота серцевих скорочень, і це нормально. Вже через кілька хвилин пульс стабілізується, серце б’ється в звичному режимі.
- • Емоційний стрес. Під час стресу в організм виділяється доза специфічного гормону адреналіну, що сприяє збільшенню постачання м’язів глюкозою і киснем. Це підвищує м’язовий тонус, а серце, як відомо, теж є м’язом, тому під впливом адреналіну воно починає битися сильніше.
- • Гострий больовий напад. Гострий біль теж є стресом, який може стати причиною дисфункції серцевого м’яза.
- • Прийом деяких груп медикаментів. Препарати, які відносяться до групи глюкокортикоїдів, антидепресантів, сечогінних, антагоністів кальцію сприяють збільшенню частоти серцевих скорочень.
- • Куріння, зловживання алкоголем і іншими збудливими напоями. Серцева дисфункція викликана отруйними речовинами, які проникли в організм разом з тютюновим димом і міцними напоями, які призводять до тяжких формах захворювань.
Фізіологічна тахікардія носить тимчасовий характер. Як тільки негативні фактори припиняють надавати дію на організм, серцевий ритм відновлюється, стан людини нормалізується без спеціального лікування.
Причини патологічної тахікардії
Патологічну тахікардію можуть спровокувати такі порушення:
- • Лихоманка. Підвищення температури тіла всього на 1 C додає 10 ударів серця в хвилину.
- • Дисфункція наднирників. Недолік гормонів кори надниркових залоз призводить до дисфункції багатьох внутрішніх органів і систем, в тому числі і серцево-судинної.
- • Ендокринні розлади. Гормональна недостатність призводить до порушення обміну речовин. В результаті внутрішні органи недоотримують необхідних елементів і кисню, що призводить до їх дисфункції.
- • Гостра алергічна реакція. Виникнення тахікардії в цьому випадку викликано різким викидом в кров гормону гістаміну, який сприяє звуженню судин і збільшення навантаження на серце.
- • Розлад вегетативної нервової системи. ВСД часто призводить до порушення серцевого ритму, провокуючи його збільшення.
- • Залізодефіцитна анемія. При такій патології в організмі розвивається дефіцит кисню. Тканини внутрішніх органів відчувають гіпоксію, що призводить до почастішання серцебиття.
екстракардіальні чинники
Екстракардіальні синусова тахікардія часто розвивається на тлі таких захворювань:
- • Гіпертиреоз. При гіперфункції щитовидної залози ЧСС збільшується до 120 ударів в хвилину. Тахікардія не проходить після прийому серцевих препаратів, зберігається під час спокою.
- • Гостра судинна недостатність. При раптовому розвитку недостатності кровообігу порушується скоротлива функція серцевого м’яза.
- • Дихальна недостатність. Порушення дихальної функції призводить до гіпоксії тканин внутрішніх органів, через що серце починає скорочуватися прискорено.
- • Нейроціркуляціонная дистонія. Тахікардія при ВСД є наслідком переважання симпатичної нервової системи над парасимпатичної.
- • Гостра втрата великої кількості крові. В цьому випадку прискорене серцебиття спровоковано захисною реакцією організму, який намагається підтримувати оптимальний тиск в судинах.
Інтракардіальні чинники
Синусова тахікардія, розвивається у людей, які страждають серцевими патологіями, найчастіше свідчить про наявність серцевої недостатності або неправильного функціонування лівого шлуночка. Це дуже небезпечний симптом, який відображає реакцію організму на зниження фракції викиду або клінічно суттєві порушення гемодинаміки міокарда.
Інтракардіальний форма синусової тахікардії розвивається на тлі таких серцевих патологій:
- • Хронічна серцева недостатність. Небезпечна патологія, що характеризується порушенням серцевої діяльності, що призводить до розвитку застійних явищ. Тахікардія при цьому захворюванні є поширеним симптомом, так як призводить до декомпенсації ХСН.
- • Інфаркт міокарда. Під час нападу інфаркту м’яз міокарда страждає від гіпоксії, що призводить до збільшення числа серцевих скорочень з метою компенсувати недолік кисню прискоренням кровообігу.
- • Гострий приступ стенокардії. Порушення серцевої діяльності призводить до гострої гіпоксії, змушуючи серце битися посилено.
- • Кардіоміопатії. При будь-якому варіанті кардіоміопатій ефективність роботи серцевого м’яза знижується. Через порушення кровообігу тканини внутрішніх органів страждають від хронічної гіпоксії, тому щоб якось компенсувати недолік кисню, організм змушує серцевий м’яз скорочуватися активніше.
Як зняти напад тахікардії: перша допомога
Як невідкладна допомога можна використовувати вагусні проби. Суть їх полягає в роздратуванні рецепторів парасимпатичної нервової системи, в результаті чого активується блукаючий нерв. Виконання цих прийомів допоможе або перервати пароксизм, або знизити частоту серцевих скорочень і зменшити симптоматику.
- Проба Вальсальви. У положенні сидячи або стоячи зробити глибокий вдих, потім затиснути ніс, закрити рот і спробувати видихнути, при цьому напружити передню черевну стінку.
- Кашльовий рефлекс простий у виконанні: пацієнтові потрібно покашляти.
- Блювотний рефлекс – натиснути на корінь язика.
- Присідання навпочіпки з напруженням.
- Рефлекс пірнаючої собаки: затримати дихання, затиснути ніс і опустити обличчя в посудину з холодною водою.
- Масаж каротидного синуса. Заборонено для пацієнтів з атеросклеротичним ураженням сонних артерій і / або перенесеним інсультом в анамнезі. Проводиться наступним чином: визначається точка пульсації на шиї і виконується кілька натискань на неї протягом 3-5 секунд.
- Проба Данини-Ашнера – натиснення на очні яблука; в даний час не рекомендується для використання.
Крім вагусних проб, для екстреної допомоги застосовуються медикаменти. Широко використовується Верапаміл, проте його вживання можливо лише в тому випадку, коли достовірно відомо, що немає додаткових провідних шляхів в міокарді. Якщо розвинулася фібриляція передсердь, то може допомогти «Пропафенон», методика «таблетка в кишені». Приймають цей препарат тільки за умови попереднього успішного використання його в стаціонарі під контролем електрокардіограми.
У моїй практиці під час проведення ЧСЕС у пацієнтів нерідко розвивався напад реципрокною АВ-вузлової тахікардії. Використання вагусних проб (Вальсальви і масажу каротидного синуса) дозволяли купірувати пароксизм. На екрані ЕКГ-установки демонструється весь процес: на тлі рівного синусового ритму раптово виникає напад тахікардії з вузькими QRS-комплексами. Це супроводжується типовими скаргами пацієнта (запаморочення, нудота, потемніння в очах і так далі), виконується масаж каротидного синуса, і напад раптово обривається.
Якщо під час ЧПЕФІ розвивається тахікардія з широкими комплексами, то можна спробувати лікувати її за допомогою декількох електричних стимулів. Припинення пароксизму подібним чином свідчить на користь наджелудочкового характеру аритмії. Якщо ж джерело розташоване в шлуночках серця, то стимуляція ніяк не вплине на перебіг нападу.
Хочете отримати швидко, доступно і коротко інформацію про часте серцебиття – дивіться відео на нашому каналі, присвячене цій темі. Питання експертам задавайте в коментарі.
Синусова тахікардія у дітей і дорослих
Синусова тахікардія у дитини
Синусова тахікардія виявляється у 40% немовлят, які є насправді здоровими, а це явище пов’язане у них з незрілістю судин і бурхливим зростанням. У подібних випадках дане порушення не є небезпечним і проходить самостійно протягом 1 року життя, хоча діти, у яких діагностовано такий стан, потребують постійного лікарського нагляду.
Після віку 12 місяців явище розцінюється як симптом будь-якої патології.
Спровокувати розвиток синусової тахікардії в дитячому віці можуть такі стани і захворювання:
- • зневоднення;
- • кисневе голодування;
- • шокові стани;
- • підвищена температура;
- • анемія;
- • набряк легенів;
- • гіперкальціємія;
- • гіпертиреоз.
Міжреберна невралгія симптоми та лікування
Головними симптомами порушення є напади прискореного пульсу, які можуть супроводжуватися запамороченнями, відчуттям тиску в грудній клітці і непритомністю.
Стан оцінюється як небезпечне в тому випадку, якщо у хворого є патології серця і судин, а також якщо напад триває більше 5 хвилин і викликає непритомність. В цьому випадку потрібне термінове звернення до лікаря і проведення повного обстеження з подальшим призначенням терапії.
Синусова тахікардія у підлітків
У підлітковому віці захворювання є поширеним явищем, яке також провокується швидким зростанням і серйозними гормональними перебудовами. Судини підлітків ще недостатньо зрілі, щоб встигати за цими змінами в організмі, що і призводить до підвищеного пульсу.
У ряді випадків після закінчення статевого дозрівання проблема проходить, але якщо вона спровокована якоюсь хворобою, то без лікування переходить і в дорослий вік.
Патологічні причини виникнення синусової тахікардії у підлітків такі:
- • ендокринні порушення;
- • вегето-судинна дистонія;
- • анемія;
- • гіпертрофія серцевого м’яза.
Часто ця форма аритмії протікає безсимптомно і виявляється випадково при плановому огляді. Це вказує на те, що у підлітка немає патологій і стан пов’язаний з перебудовами і «гормональною бурею». У той же час, якщо зовсім не звернути уваги на наявність тахікардії, є ймовірність того, що сформується вегетосудинна дистонія або серцева недостатність.
Через це при виявленні порушення необхідно дотримання лікарських рекомендацій, навіть при відсутності симптоматики. Якщо ж мають місце патології, то під час нападу підліток буде скаржитися на болі в грудях, головний біль, пітливість, тремтіння в кінцівках і задишку.
Синусова тахікардія у дорослих
У дорослих синусова тахікардія може бути функціональною і патологічною. Перша з’являється у відповідь на навантаження або емоційні переживання, і її лікування не потрібно – вона проходить сама. При другій, яку здатні викликати багато захворювань серцевого м’яза, а також гіпоксія, необхідна терапія.
Патологія проявляється нападами, під час яких, крім прискореного пульсу, відзначаються:
- • почуття тремтіння в серці;
- • тяжкість в грудній клітці;
- • задишка;
- • біль в області серця стискає характеру, яка триває не більше 5 хвилин;
- • запаморочення;
- • виражена різка слабкість;
- • непритомність.
Якщо напади супроводжуються затяжний болем і непритомністю, хворому необхідна термінова лікарська допомога, так як це може вказувати на передінфарктний стан або розвиток важкої серцевої недостатності.
Синусова тахікардія в дорослому віці може бути обумовлена прийомом ряду лікарських препаратів, таких як деякі гормональні засоби, антидепресанти і гіпотензивні. У цьому випадку необхідно, щоб лікар замінив препарат або відкоригував дозування.
прогноз
Прогноз досить серйозний, якщо синусова тахікардія є симптомом серцевої недостатності або дисфункції лівого шлуночка. Тоді перебіг хвороби ускладнюється.

Важливо пам’ятати, що синусова тахікардія може бути проявом інших недуг. Але в дитячому віці, при вагітності і у підлітків це найчастіше норма. Тоді лікарські препарати можуть нашкодити.
Тому робити які-небудь дії самостійно заборонено. Визначити ступінь небезпеки, доцільність призначення лікарських препаратів може тільки фахівець після обширного обстеження.
Таблиця: норми пульсу по віковим групам
У чоловіків
| вік чоловіка | норма ЧСС |
| 20-30 років | 60-65 |
| 30-40 років | 60-70 |
| 40-50 років | 65-75 |
| 50-60 років | 70-75 |
| 60-70 років | 75-80 |
| 70 і вище | 85-90 |
У жінок
| вік жінки | норма ЧСС |
| 20-30 років | 60-70 |
| 30-40 років | 70-75 |
| 40-50 років | 75-80 |
| 50-60 років | 80-83 |
| 60-70 років | 83-85 |
| 70 і вище | 85-95 |
при вагітності
| Термін вагітності | норма ЧСС |
| 1 триместр | 75-90 |
| 2 триместр | 90-110 |
| 3 триместр | 70-80 |
Чи небезпечна тахікардія для життя?
Небезпека тахікардії полягає перш за все в тому, що вона призводить до розвитку інших патологічних порушень в серцево-судинній системі. Чому так відбувається? Виявляється, порушений ритм серця зношує його, уповільнює кровообіг, що погіршує функціональність серцевого м’яза. Якщо серце б’ється часто, то кров не встигає перекачуватися, тому кисень не надходить до органу, що призводить до зниження артеріального тиску. На цьому тлі розвиваються такі серйозні патології, як ішемія не тільки серця, а й головного мозку, фібриляція шлуночків та інше. Хвороби мають стрімкий розвиток, приводячи до летального результату.

Тахікардія може привести до ряду захворювань, при яких існує небезпека ускладнень:
- При посиленому скороченні серцевого м’яза порушується кровообіг, що призводить до утворення тромбоемболії. Це відбувається через руйнування еритроцитів і активації процесу згортання крові. Таким чином, в серцевої порожнини утворюється згусток, який проникає в головну аорту, закупорюючи посудину. Далі розвивається гостра гіпоксія. Тромби можуть локалізуватися в будь-якій частині тіла. При тахікардії і тромбоемболії існує ризик утворення трофічних виразок, розвитку інсульту та смерті.
- При наявності ішемічної хвороби серця і одночасної тахікардії відбувається споживання кисню міокардом в надмірних дозах. В результаті цього порушується обсяг серцевого викиду, що розвиває гіпоксію. Таке кисневе голодування призводить до загибелі клітин в міокарді, за чим слід інфаркт.
- При тривалій тахікардії часто розвивається недостатність в лівому серцевому шлуночку, через що порушується функціональність клапанів в магістральних та аортних судинах. Кров перестає надходити в загальний кровотік. Це призводить до різкого зниження артеріального тиску – з’являється кардіогенний шок. Критично низький тиск тягне за собою смерть.
- На тлі фібриляції виникає раптова серцева смерть.
- Через те, що порушується кровообіг при тахікардії, розвивається набряк легенів.
- Якщо при частій тахікардії відзначаються раптові непритомність, це призводить до несподіваного травмування, так як хворий не знає, в яку секунду може втратити свідомість.
- Через брак кисню при тахікардії порушуються всі обмінні процеси, пригнічується імунна система. Це тягне за собою загальне ослаблення організму, подальше інфікування, стрімке схуднення.
Профілактика синусової тахікардії
Основна профілактична міра – прийом препаратів, до складу яких входять калій і магній. Мікроелементи покращують роботу центральної нервової системи, що регулює роботу серця і кровоносних судин.
У чому ще полягає профілактика синусової тахікардії:
- • повна відмова від вживання чорного чаю, кави і будь-яких алкогольних напоїв;
- • виключення з раціону харчування жирних продуктів, насичених сіллю і прянощами;
- • щоденні прогулянки на свіжому повітрі.
А регулярні заняття лікувальною фізкультурою сприяють оптимальному засвоєнню кальцію, ритмічного розслабленню і скорочення міокарда.
Профілактика та рекомендації при тахікардії
Поради щодо профілактики тахікардії:
- не паліть, не вживайте нікотин;
- утримуйтеся від алкоголю або споживайте його в міру;
- знайдіть баланс в стресовій повсякденному житті. Регулярні релаксаційні вправи (прогресуюча м’язова релаксація), спокійне хобі;
- дотримуйтеся певного режиму дня, спіть не менше 8 годин на день, лягайте в один і той же час.
У профілактичних цілях рекомендується кілька разів на рік проходити обстеження. Також, слід регулярно перевіряти власний пульс і тиск, навіть якщо обстеження не виявило ніяких патологій.
Важливо пам’ятати про воду, кожен день необхідно випивати 2 літри води. Це необхідно, щоб поліпшити циркуляцію крові і позбутися від токсинів, які присутні в організмі.
Діагностика і лікування
Первинний діагноз виставляється на підставі скарг пацієнта, наявності характерної симптоматики аритмії. Кардіолог орієнтується і на анамнез пацієнта, наявність вилікуваних або хронічних серцево-судинних патологій. Діагностика виконується і для встановлення причини розвитку синусової тахікардії, виключення інших форм аритмії.
Практикується комплексний, поетапний підхід до лікування. Спочатку усуваються чинники, що спровокували порушення серцевого ритму. В терапевтичні схеми обов’язково включаються препарати, що усувають задишку, слабкість, часті запаморочення.
діагностика
Повну картину про тяжкість стану отримують після обстеження. Заходи по діагностиці включають:
- аналіз анамнезу – хворого просять описати відчуття, можливі причинно-наслідкові зв’язки, наявність хронічних захворювань, умови життєдіяльності, шкідливі звички та ін .;
- фізикальний огляд – оглядають шкірні покриви, вивчають стан волосся, нігтів;
- аускультація – визначається частота дихання, хрипи і шуми в серці, що дозволяє виявити причину патології;
- аналіз крові загальний – показує анемію, рівень лейкоцитів (підвищується при хронічному захворюванні);
- аналіз крові біохімічний – дає уявлення про рівень холестерину (низької і високої щільності), глюкози, калію, креатину, сечовини, дозволяє виключити цукровий діабет, хвороби нирок, зміни хімічного складу крові;
- аналіз сечі (загальний) – виключає захворювання сечовивідного тракту;
- аналіз гормонального фону – для визначення рівня гормонів, що продукуються щитовидною залозою;
- ехокардіограмі (ехокардіографія) – виявляє структурні зміни.
Основним і найбільш інформативним дослідженням є електрокардіографія, або ЕКГ, а також електрокардіограма по Холтеру (запис проводиться безперервно 24-72 години, в стані спокою і при навантаженнях).
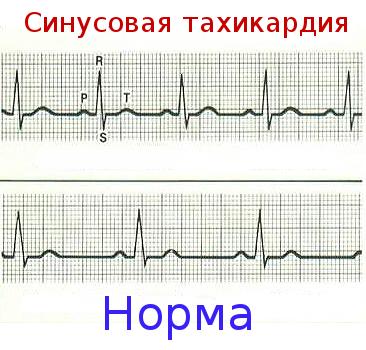
ЕКГ-ознаки синусової тахікардії представлені на цій ілюстрації:
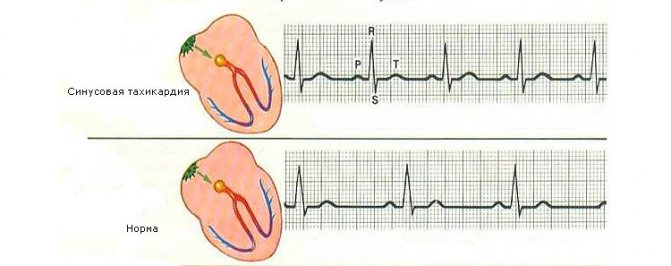
Хворому призначають консультації психотерапевта, отоларинголога, інших фахівців.
ЕКГ ознаки
Диференціальна діагностика проводиться за допомогою ЕКГ. За отриманою кардіограмі лікар судить про частоту, ритмічності скорочень міокарда.
Діагноз «синусова тахікардія» виставляється при виявленні таких її ознак на ЕКГ:
- • частота серцевих скорочень перевищує значення 90;
- • збережений синусовий ритм, а зубець Р знаходиться попереду шлуночковогокомплексу;
- • шлуночковий комплекс, який реєструється під час збудження шлуночків серця, не порушений;
- • скорочення проміжку між зубцями Р;
- • розміри зубців Т не відповідають параметрам норми.
При неінформативності ЕКГ хворому призначається електрокардіографія або магнітно-резонансна томографія серця.
клінічний випадок
У моїй практиці був випадок з синусовою тахікардією у вагітної. Жінка постійно відчувала часте серцебиття, що було адаптивної реакцією організму: знижувався тиск, підвищувалася ЧСС; але у пацієнтки також була виявлена анемія. Після корекція рівня гемоглобіну препаратами заліза її самопочуття покращилося, пройшло відчуття серцебиття. Хоча спочатку жінка щиро здивувалася, коли їй не призначили препарати для уражень пульсу!
Залежно від локалізації джерела збудження тахікардії ділять на надшлуночкові і шлуночкові.
Перші виникають в структурах серця до рівня розгалуження стовбура пучка Гіса: в передсердях, АВ-вузлі, в додаткових шляхах проведення. Джерелом зародження друге є пучок Гіса, волокна Пуркіньє, міокард шлуночків.
За характером перебігу виділяють пароксизмальні і непароксізмальние види патології.
По механізму виникнення – реципрокні, ектопічні, з критичної активністю і так далі.
Диференціальна діагностика аритмій – важка і відповідальна задача. Зокрема, коли справа йде про тахікардії з широкими комплексами QRS на ЕКГ. Це може бути желудочковое порушення ритму або тахікардія з участю ДПП (додаткових провідних шляхів).
Шлуночковатахікардія має несприятливий прогноз і виникає в результаті ураження серцевого м’яза. На відміну від неї, аритмія за участю ДПП з’являється у людини без грубої структурної патології серця.
Для уточнення виду тахікардії слід записати ЕКГ з внутрішньогрудних відведенням або провести ЧЕРЕЗСТРАВОХІДНОЮ електрофізіологічне дослідження. Однак в реальній клінічній практиці така можливість надається рідко, і в цих ситуаціях лікар керується таким правилом: розцінити стан як найбільш небезпечне для здоров’я і життя людини і розпочати відповідне лікування.
препарати
Синусова тахікардія виникає з різних причин, які повинні бути усунені в першу чергу. При аритмії, викликаної гострим переживанням навіть банальних побутових конфліктів, не обходиться без курсового прийому нейролептиків та (або) транквілізаторів.
Особливо добре зарекомендували себе похідні бензодіазепінів:
- • Алпразолам;
- • Діазепам;
- • Клобазам;
- • Мідазолам;
- • Лоразепам;
- • Реланіум.
Якщо патологія розвинулася на тлі важкої затяжної депресії, то в лікувальні схеми включаються антидепресанти, наприклад, Флуоксетин. Для зміцнення нервової системи показані Ноопепт, Магнеліс, Комбіліпен, Нейробіон, Мильгамма, пентовіт і збалансовані вітамінно-мінеральні комплекси.
З легкою формою неврозу впораються щадні седативні, заспокійливі засоби – Тенотен, Ново-Пасит, настоянки півонії, валеріани пустирника.
Мігрень симптоми у жінок
Для відновлення роботи серця, купірування стрибків артеріального тиску, поліпшення провідності міокарда пацієнтам призначаються препарати таких клініко-фармакологічних груп:
- • блокатори кальцієвих каналів. Виявляють антиаритмическую, гіпотензивну і антіангіальную активність, за рахунок блокування «повільних» кальцієвих каналів, які розташовані в серцевому м’язі, провідній системі і кровоносних судинах. Найчастіше в терапії синусової тахікардії застосовуються Верапаміл і дилтіазем;
- • серцеві глікозиди. Використовуються при неефективності блокаторів кальцієвих каналів, підвищують скоротливу здатність серцевого м’яза за рахунок збільшення концентрації іонів кальцію в кардіоміоцитах. Найбільш затребуваний представник серцевихглікозидів – Дигоксин в формі таблеток або розчину для парентерального введення;
- • антиаритмічні засоби. Мають прямий мембраностабилизирующее і місцевоанестезуючу дію на клітини серцевого м’яза. Одночасно виявляють -адреноблокирующими активність, блокують мембранні натрієві канали. Для лікування цієї аритмії застосовуються Пропафенон і його аналоги – Ритмонорм, Пропанорм;
- • тиреостатики. Використовуються для зниження підвищеної активності щитовидної залози, регулюють вироблення нею гормонів. Найбезпечнішим тиреостатики при хворобах серця вважається Мерказолил;
- • препарати з залізом. Для усунення часто супутнього синусової тахікардії анемії застосовуються Феррум-Лек, Ферроплекс, Тотема. Засоби заповнюють запаси заліза в організмі, що сприятливо позначається на процесах кровотворення.
Але препаратами першого вибору в терапії синусової тахікардії завжди стають бета-адреноблокатори. Курсовий прийом Бісопрололу, Метопролола, небівалол і їх структурних аналогів призводить до зниження чутливості міокарда до провокуючих чинників.
Сповільнюється і передача нервових імпульсів в центральну нервову систему. Бета-блокатори добре переносяться навіть при наявності важких серцевих патологій, не викликають звикання і синдрому відміни.
Передсердна і шлуночковатахікардія серця
При передсердній тахікардії, як правило, відзначається коректний ритм серця. Виникнути така форма порушення може з різних причин, як наприклад:
- кисневе голодування серцевого м’яза, що носить тимчасовий характер;
- порушення роботи ендокринної системи;
- дисбаланс показників в крові електролітів – хлору, калію і кальцію.
Осередок збудження зазвичай виникає в області предсердно-желудочкового вузла. Прояву таких симптомів:
- прискорене серцебиття;
- дискомфортні відчуття в грудині;
- хворобливі відчуття в області серця;
- задишка;
- Загальна слабкість;
- запаморочення.
При шлуночкової тахікардії вогнище збудження локалізується безпосередньо в шлуночках або перегородці між ними. Даний вид порушення є дуже серйозним, оскільки в деяких випадках несе загрозу для життя людини. Наприклад, тахікардія може викликати фібриляцію шлуночків, при якій скорочуються тільки окремі волокна м’язи шлуночків. Причому це скорочення хаотично, внаслідок чого, адекватна робота серця неможлива в силу відсутності фаз систоли і діастоли. Така ситуація може дати серйозні ускладнення у вигляді порушення процесу кровообігу, шоку, набряку легенів.
немедикаментозне лікування
Іноді недостатньо прийому седативних засобів пацієнтам з підвищеною тривожністю, безпричинним занепокоєнням, невмотивованими страхами. У таких випадках практикуються заняття з психотерапевтом, в тому числі групові. Може знадобитися участь в лікуванні і нарколога при міцної нікотинової або алкогольної залежності.
Кардіологи обов’язково рекомендують пацієнтам санітарно-курортне лікування на морських узбережжях або в горах Північного Кавказу. У цих установах використовуються сірководневі і радонові ванни, практикується лікування захворювань серцево-судинної системи мінеральними водами.
різновиди тахікардії
Патологічна форма тахікардії підрозділяється на наступні підвиди.
синусова форма
Для того, щоб серце нормально функціонувало, необхідна подача нервового імпульсу з синусового вузла. Він складається з серцевих тканин, має довгасту форму, задає серцевий ритм. Якщо в цьому вузлі порушується функціональність, то серцебиття прискорюється. Причина патологічного зміни синусового вузла криється в наявності захворювань серця і може бути присутнім при серцевій недостатності, ішемії, міокардит.
пароксизмальна форма
Якщо синусовий вузол функціонує нормально, а серцебиття все одно частішає, це свідчить про те, що спотворюється подача сигналу. До таких порушень призводить збій в роботі деяких відділів серця. Тому пароксизмальна форма тахікардії ділиться ще на дві підгрупи, в залежності від того, який відділ спотворює подачу імпульсів:
- Передсердна тахікардія свідчить про створення власних сигналів в передсердно-шлуночкової вузлі. Особливість – напад починається і закінчується раптово, аритмія відсутня. Частота скорочень серця становить від 160 до 220 уд / хв. Тривалість передсердної пароксизмальної тахікардії різноманітна – від декількох хвилин до декількох годин. Основна причина: дефіцит калію і кальцію, нестача кисню, збої у функціонуванні ендокринної системи, зміни у змісті хлору в організмі.
- Шлуночковий тип тахікардії виникає на тлі надмірно швидкого скорочення нижньої камери серця, так як немає повноцінного наповнення кров’ю.Особливість – присутній аритмія. Максимальна відмітка частоти скорочень становить 300 ударів. Існує ризик розвитку фібриляції шлуночків серця. Це призводить до зношування серцевих волокон і летального результату. Основна причина шлуночкової пароксизмальної тахікардії: захворювання серця запального характеру (ішемія, порок), прийом гликозидной групи препаратів тривалий час.
Народні засоби
Якщо пацієнт приймає призначені препарати, веде здоровий спосіб, то кардіологи не заперечують проти використання народних коштів. Вони менш ефективні, ніж таблетки, але значно безпечніше. Застосування народних засобів з седативними властивостями дозволяє знизити фармакологічне навантаження на організм за рахунок зменшення доз нейролептиків і транквілізаторів.
Чудове тонізуючий засіб при синусової тахікардії – журавлинний морс. З склянки ягід віджимають сік, зливають. У сухий залишок додають півлітра води і томят на маленькому вогні хвилин 15-20. Остуджують, проціджують, змішують з соком і цукром за смаком.
У терапії синусової тахікардії затребувані і такі народні засоби:
- • в керамічний чайник всипають по чайній ложці липового цвіту, чебрецю і березових бруньок. Вливають 2 склянки окропу, залишають на півгодини. Проціджують, п’ють вприкуску з квітковим медом;
- • в каструлю всипають по чайній ложці звіробою і оману додають пару столових ложок барбарису і шипшини. Вливають літр окропу, томят на невеликому вогні 10 хвилин. Проціджують, приймають по 1/3 склянки після їжі;
- • в термос всипають по чайній ложці з гіркою лимонної і перцевої м’яти, 2 склянки окропу. Настоюють 3 години, остуджують, профільтровивают. П’ють по половині склянки перед сном;
- • заварюють склянкою окропу половину чайної ложки листя малини, залишають на годину. Профільтровивают, п’ють по 100 мл вранці та ввечері;
- • в невеликій каструлі заварюють літром окропу по 10 ягід шипшини, ялівцю і глоду. Млоять півгодини на повільному вогні, остуджують під кришкою. П’ють протягом дня замість чаю і кави;
- • в чайник для заварювання кладуть по столовій ложці листя і бруньок берези, вливають 2 склянки окропу, залишають на годину. Проціджують, приймають по 1/4 склянки тричі на день перед їжею.
Трав’яні чаї відрізняються гірким, терпким смаком, який подобається не всім хворим. Для його поліпшення в настої додають мед, джем, варення, лимонну цедру, шматочки фруктів, в тому числі цитрусові.
Лікарі-дієтологи завжди рекомендують хворим синусовою тахікардією включити в раціон харчування сухофрукти . Рекордсменами за кількісним вмістом калію і магнію вважаються курага і родзинки. У домашніх умовах на їх основі можна приготувати смачне і корисне ліки. По 100 г сухофруктів подрібнити до однорідної маси, перекласти її в скляну банку об’ємом 0,5 літра.
Влити до горлечка квітковий рідкий мед, накрити кришкою. Зберігати ємність у холодильнику місяць, струшувати її щодня. З’їдати по столовій ложці за сніданком. Добре розріджують кров, виводять токсичні речовини чаї зі слабким сечогінним ефектом. Їх готують з брусничного листя, шерстистої ерви, мучниці, кукурудзяних рилець.
Чайну ложку сухого рослинної сировини заливають склянкою окропу, через годину проціджують і п’ють невеликими порціями протягом дня. А додавання в настої чайної ложки густого меду допомагає заповнити запаси в серцевому м’язі поживних і біологічно активних речовин.
наслідки тахікардії
Тахікардія серця зовсім не так нешкідлива, як вважають деякі хворі. Вона може нести реальну загрозу для здоров’я і життя людини. Наслідки тахікардії можуть бути найважчими, адже вона сигналізує про порушення роботи всього серця, а постійні або періодичні напади змушують серцевий м’яз працювати на знос. Отже, ось чим небезпечна тахікардія, якщо її ігнорувати:
- Серцева недостатність. Звичайно, для її розвитку буде потрібен час, але тривала тахікардія, якщо її не лікувати, дає таке ускладнення.
- Порушення провідності серця. Воно неминуче розвивається поряд із серцевою недостатністю.
- Ішемічний інсульт. Порушення серцевого ритму можуть дати ускладнення у вигляді тромбоемболії судин головного мозку, що згодом і стає причиною інсульту.
- Летальний наслідок.Наприклад, шлуночковатахікардія, якщо викликає фібриляцію шлуночків, може стати причиною смерті людини. Подібна картина нерідко виникає, якщо тахікардією супроводжується гострий інфаркт міокарда.
- Швидкий знос серцевого м’яза. Вона працює в режимі підвищеного навантаження і разом з тим не отримує необхідного харчування. Внаслідок цього, орган зношується швидше, тканини серця і судини стають менш еластичними.
- Кисневе голодування. Внутрішні органи і тканини всього організму теж страждають, оскільки не насичуються киснем в належній мірі. Органи насичуються киснем через кров. Але коли ритм серця прискорений, шлуночки НЕ наповнюються кров’ю в достатньому обсязі і не встигають доставити поживні речовини і кисень до органів. Постійні непритомність, порушення обміну речовин – це наслідки кисневого голодування.
- Серцева астма, набряк легенів. Якщо причиною тахікардії є хронічна недостатність, то це може викликати ускладнення у вигляді арітміческого шоку, гострої недостатності лівого шлуночка, порушення мозкового кровообігу.
Наслідки тахікардії дуже серйозні, тому при перших же її ознаках варто відразу звернутися до кардіолога.
Код за МКХ-10
I47 Пароксизмальная тахікардія
Розкажіть всім:
Обов’язково подивіться ці статті:
- Запаморочення причини у жінок при нормальному тиску
- Цукровий діабет симптоми у жінок
- Мігрень симптоми у жінок
- Ішемічний інсульт що це таке?
- Аплікатор Кузнєцова при остеохондрозі поперекового відділу
- Міжреберна невралгія симптоми та лікування
- Остеохондроз поперекового відділу хребта …
- Аплікатор Кузнєцова при болях в нирках
Загальна характеристика стану
Тахікардія характеризується порушенням серцевого ритму – почастішанням. Людське серце в нормальному стані має скорочуватися 80 раз в 1 хвилину в лежачому положенні і 100 в стоячому. При перевищенні цієї норми діагностується тахікардія. Існує два основних види цього відхилення:
- Фізіологічна форма не несе загрози здоров’ю та життю, так як серцебиття частішає після фізичних навантажень, при високій температурі тіла, в стресових ситуаціях, при емоційних сплесках. Це вважається нормою.
- Патологічна форма. В цьому випадку прискорене скорочення серцевого м’яза відзначається без причин навіть в спокійному стані. Дана форма несе загрозу життю хворого.

При патологічної тахікардії проявляються додаткові симптоми: ослаблення організму, швидка стомлюваність, зниження апетиту, занепад сил, безсоння, запаморочення.
Причиною утворення тахікардії можуть служити такі фактори:
- порушення у функціонуванні ендокринної системи;
- відхилення вегетативного характеру;
- інфікування та інтоксикація організму;
- вживання алкогольних напоїв і тютюнопаління;
- деякі хвороби серця і кровоносної системи;
- анемія;
- хвороби дихального апарату.
Дізнайтеся з нашого відео про основні причини тахікардії. Це дозволить уникнути розвитку захворювання:
допоміжні ліки
Залежно від основного захворювання, що є причиною синусової тахікардії, пацієнту призначаються ліки різних фармакологічних груп, які наведені в таблиці нижче.
| Причина патології | Які засоби призначаються? | Препарати для лікування |
| Неврози, стреси, психози, депресивні розлади | Заспокійливі синтетичного і рослинного походження, седативні препарати | «Афобазол», «Персен», «Тенотен», «Собача», «Валеріана лікарська екстракт», драже «Вечірнє» з м’ятою і хмелем |
| гіпертиреоз | Ліки, що пригнічують вироблення тиреотропіну і тиреоїдних гормонів | «Тіамазол», «Пропілтіоурацил», «Мерказолил», «Тирозол», «Метизол», «карбімазол» |
| Ангіна та інші інфекційні патології, що впливають на серцевий ритм | Антибіотики широкого спектра (антибактеріальні засоби пеніцилінового ряду, цефалоспорини або макроліди) | «Зіннат», «Кларитроміцин», «Азитроміцин», «Амоксиклав», «Аугментин», «Флемоклав», «Амоксицилін» |
| анемія | препарати заліза | «Венофер», «Заліза глюконат 300», «Хеферол», «КосмоФер» |
Важливо! У деяких випадках хворому може знадобитися лікування препаратами, що відновлюють загальний об’єм циркулюючої крові, а також переливання еритроцитарної маси та плазми. Для усунення ознак зневоднення і його профілактики рекомендована регидратационная терапія сольовими препаратами (наприклад, «Регідрон»).
Відео – Тахікардія
Яких дій можна робити
Перш за все, при появі нападу тахікардії у себе або у кого-то з рідних і близьких не слід панікувати. Так, цей стан може бути дуже небезпечним, і привід для занепокоєння дійсно є.
Однак паніка – найлютіший ворог. Психоемоційний перенапруження тільки погіршить стан хворого, йому може стати значно гірше. Крім того, на тлі стресу можна почати робити необгрунтовані дії, які також можуть нашкодити потерпілому. Потрібно постаратися заспокоїтися і діяти максимально холоднокровно.
Також не рекомендується затягувати з викликом швидкої допомоги. При патологічної пароксизмальної тахікардії, особливо шлуночкового типу, кожна хвилина може бути на рахунку.
Не слід розраховувати на те, що воно «саме пройде», потрібно тільки почекати довше. Може пройде, а може і ні. В такому випадку, навіщо зайвий раз ризикувати?
Не можна намагатися займатися самолікуванням і вживати будь-які препарати, щоб зняти напад, без призначення лікаря. Це дуже поширена помилка. Ви не можете знати, який тип тахікардії виник у людини, і з чим пов’язане його розвиток.

Тому прийом лікарських засобів буде здійснюватися практично «наосліп». А вони, навпаки, підбираються точково, з урахуванням виду порушення ритму і його причин. У кращому випадку, ваша спроба самолікування виявиться марною, а в гіршому – шкідливою.
Народна медицина і фітотерапія проти тахікардії
Настої, відвари, настойки для усунення тахікардії повинні застосовуватися з великою обережністю. Не можна займатися самолікуванням без консультації фахівця. Допоможуть вплинути на частоту серцевого ритму наступні рецепти народної медицини:
- суха трава пустирника – можна купити в аптеці в розфасованому вигляді і заварювати як чай;
- 20 г горицвіту заливають склянкою окропу і кип’ятять не більше 5 хвилин на невеликому вогні. Відвар повинен охолонути і настоятися протягом 2 годин. Отриманий засіб слід приймати по 20 мл тричі на добу;
- екстракт елеутерококу, продається в аптечній мережі. Його слід приймати по 20 крапель до вживання їжі три рази на день;
- сухі суцвіття календули (80 г) заливаються окропом (1 л). Через годину настій проціджують і вживається по 100 мл 3 рази на день.
причини
Можна виділити декілька чинників, що провокують розвиток захворювання:
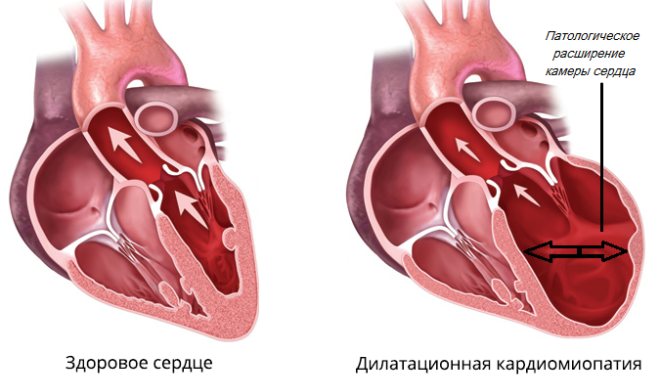
- При прискореному скороченні камери серця просто не встигають заповнитися достатнім обсягом крові. Поступово у людини розвивається кардіоміопатія. Ознакою цієї патології є розширення серця і зниження скоротливості міокарда. Органи не отримують необхідного харчування.
- Серцева недостатність – одна з причин появи тахікардії.
- При попаданні патогенних мікроорганізмів може статися запалення серцевого м’яза.
- До групи ризику можна віднести хворих, які страждають від різних вад серця.
- Синусова тахікардія виникає у хворих з ендокринними порушеннями.
- Захворювання розвивається через прийом лікарських препаратів.
- Під час вагітності у жінок змінюється гормональний фон. Перебудова організму призводить до підвищення тиску всередині черевної порожнини. Ситуацію посилює збільшення ваги майбутньої матері.
Як лікувати тахікардію
Шлуночковатахікардія прогресує на тлі великих захворювань серця, тому при відсутності своєчасної терапії клінічний результат несприятливий. Щоб уточнити діагноз і визначити патогенні фактори, кардіолог призначає ехокардіографію, добовий моніторинг ЕКГ і МРТ серця. Успішне лікування тахікардії починається після отримання результатів на руки, включає такі лікувальні заходи:
- переглянути добовий раціон, дотримуватися дієтичного меню;
- усунути фізичні, психоемоційні навантаження;
- прийом седативних, тиреостатичних препаратів, β-адреноблокаторів, антагоністів кальцію
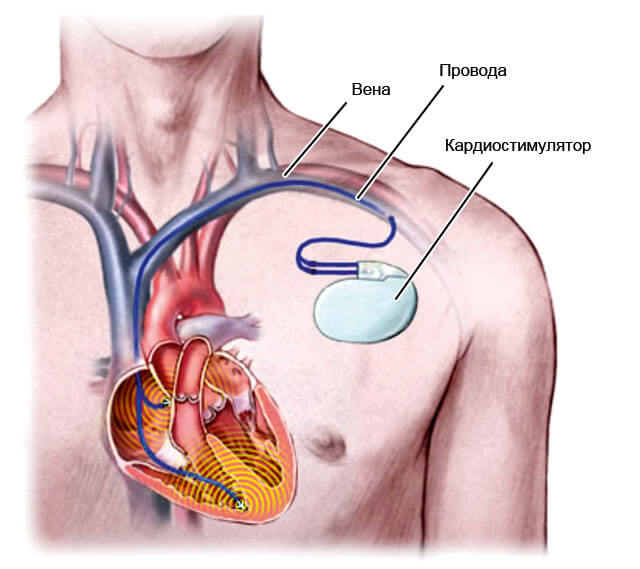
- трансвенозная Мірча серця при відсутності позитивної динаміки консервативного лікування;
- імплантація електрокардіостимулятора.
- Стеноз – що це таке, причини виникнення, симптоми, локалізація, діагностика, лікування та профілактика
- Причини частого серцебиття ночами, після їжі, при нормальному і низькому тиску
- Високий пульс при високому тиску – що робити
Ліки від тахікардії
З’ясувавши, від чого буває тахікардія, лікар призначає ліки курсом. Список медикаментів залежить від характеру, інтенсивності та етіології патологічного процесу. Ефективні ліки від тахікардії після ЕхоКГ відносяться до наступних фармакологічних груп:
- Бета-блокатори: Конкор, Егілок, Аденозин, Верапаміл, Анаприлин, рітмілен.
- Глікозиди: Дигоксин, Кордарон.
- Заспокійливі засоби: Діазепам, Реланіум, Фенобарбитал.
- Седативні препарати рослинного походження: Валеріана, глід, пустирник (настоянки).
Народне лікування тахікардії
Щоб визначити характер патології, лікарі проводять електрофізіологічне дослідження для виявлення шляхів просування імпульсів до міокарда. Додатково до ЕФД призначається магнітно-резонансна томографія, яка допомагає уточнити передбачуваний діагноз. Після цього йде прийом медичних препаратів зазначених вище фармакологічних груп.
Не виключено народне лікування тахікардії, яке включає наступні ефективні рецепти. Висушені трави валеріани, пустирника або глоду наполягають на горілці, а після призначені для прийому всередину в кількості 20 крапель за раз. Покладено пити настоянку тричі на добу. Курс такої терапії при прогресуючій тахікардії становить 14 днів.

терапевтична тактика
Лікування синусової тахікардії різнорідно, існує кілька шляхів усунення стану.
медикаментозне вплив
Застосовуються препарати ряду фармацевтичних груп:
- Адреноблокатори. Карведилол, Анаприлин. Запобігають підвищення артеріального тиску і стимуляцію синусового вузла.
- Антиаритмічні засоби: Аміодарон і аналоги.
- Блокатори кальцієвих каналів. Дилтіазем, Верапаміл.
- Серцеві глікозиди: Дигоксин і настоянка конвалії.
- Седативні засоби і транквілізатори: пустирник, валеріана, Діазепам і інші.
- Магнієво-кальцієві комплекси (Аспаркам, Магнеліс).
Важлива системність застосування. Використовуються або всі групи ліків, або декілька. Кінцевий перелік препаратів, їх комбінацію та дозування підбирає лікар.
Оперативне втручання
- При вроджених і набутих вадах – їх усунення.
- Розриви тканин – нормалізація анатомічної цілісності.
- Виражена синусова тахікардія купірується шляхом імплантації кардіостимулятора або штучного водія ритму.
- Руйнування передсердь – протезування.
Методики застосовуються в крайніх випадках.
народні рецепти
- Аніс, календула і валеріана. По 50 г кожного компонента, 300 мл води. Пити по 2 ч.л. 3 рази на день протягом місяця.
- Собача, перцева м’ята і звіробій. 100 г подрібненої сировини, 0.5 л окропу. Приймати по склянці-два на добу.
- Мелісса. Відвар (200 грамів на 500 мл води). Вживати по половині склянки в день.
- Лимон з медом і курагою. У довільній кількості.
Застосування даних рецептів – не основне лікування, а підмога до нього, основна мета – симптоматична допомога.
Зміна способу життя
- Відмова від шкідливих звичок.
- 8-й годинний сон.
- 2-х годинна фізична активність на добу (прогулянки).
- Правильні питний режим (1.8-2 літра на добу).
- Відмова від великої кількості солі (не більше 7 гр. В день).
Корекція раціону:
Можна, можливо:
- Крупи, каші (крім манної, її тільки в помірних межах).
- Кисломолочні продукти (мінімально жирні).
- Масла, в тому числі вершкове.
- Яйця варені.
- Сухофрукти, горіхи, мед.
- Хліб грубого помелу.
- М’ясо нежирне і супи на його основі.
- Ягоди.
- Риба.
Не можна:
- Смажене.
- Копчене.
- Напівфабрикати, консерви.
- Сіль більше 7 грамів на добу.
- Жирне м’ясо.
- Солодощі.
- Шоколад.
- Чай.
- Кава.
- Енергетики.
- Фаст-фуд.
Рекомендовані лікувальні столи №3 і №10, з незначною корекцією меню в обидві сторони. Краще під контролем дієтолога. Важливо не їсти на ніч, відмовитися від рясного вечері. Харчуватися дрібно по можливості.
Причини і фактори розвитку
Як уже відзначено, бувають двох типів.
фізіологічні
Чи не пов’язані з будь-якими захворюваннями. Тахікардія синусова природного роду відрізняється 3-тя моментами:
- Виникає раптово, так само швидко припиняється.
- Чи не супроводжується вираженими симптомами. Можливі мінімальні прояви, на зразок задишки або пітливості.
- Не несе небезпеки для здоров’я і життя.
Серед чинників становлення:
- Інтенсивне фізичне навантаження. Зазвичай має неадекватний характер. Чи не тренованість тіла, соматичні захворювання і інші моменти істотно обмежують функціональну активність серця. При цьому орган намагається компенсувати хоча б частину ослабленого кровообігу за рахунок збільшення частоти скорочень. Нічим хорошим, зі зрозумілих причин, це закінчитися не може. Кардіогенний шок, інфаркт або інсульт. Навантаження потрібно дозувати і підвищувати поступово, краще за вивіреної схемою. При деяких хворобах, на зразок гіпертонії це і зовсім протипоказано.
- Зловживання кофеїном в цей день або напередодні. Дорослим пацієнтам з патологіями серцево-судинної системи подібні напої не можна в принципі. Іншим же дозволяється, але з обмеженнями. Синусова тахікардія в такій ситуації купірується підручними засобами і вагусних прийомами.
- Стрес, інтенсивна психоемоційне навантаження. Дає незначне прискорення серцевої діяльності, за рахунок довгострокового підвищення концентрації стимулюючих гормонів. Симптоматика мінімальна, але пацієнт відчуває биття в груди, що не їсти норма.
- Нервове потрясіння. Одномоментного характеру. Може мати різні форми і риси, це питання вже психологічного, а не медичного плану. Результатом виявляється лавиноподібне зростання кількості кортизолу та адреналіну в кровоносній системі. Звідси вегетативні прояви: непритомність, серцебиття, втрата орієнтації в просторі, також деперсоналізація і психічні відхилення, що минає типу.
- Нічні страхи або кошмарні сни. Викликають тимчасове збільшення частоти серцевих скорочень. Чи не несуть будь-якої небезпеки здоров’ю і життю. Всі прояви проходять за 2-3 хвилини або навіть швидше.
Синусова тахікардія, в якійсь мірі «правильна». Тому як порушується основний водій ритму. Це фізіологічні, хоча і може бути небезпечно. Куди гірше, якщо в процес включаються шлуночки або передсердя. Такі патології куди важче діагностуються і складніше лікуються.
хвороботворні чинники
Можливі такі соматичні проблеми:
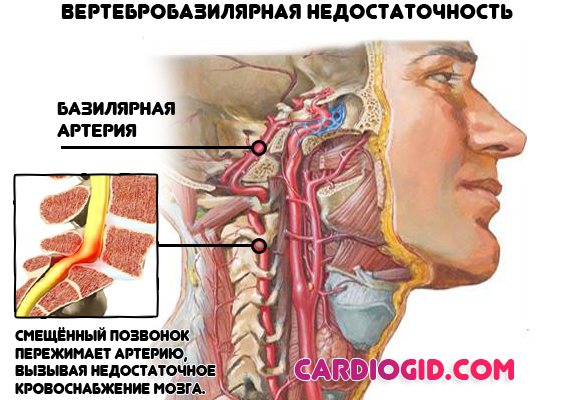
- Остеохондроз і вертебробазилярна недостатність. Безпосередньо впливають на якість мозкового кровообігу та живлення церебральних структур, частково відповідають за стимулювання серцевої діяльності. Симптоми на ранніх стадіях змащені, повна клінічна картина включає в себе болі в шиї, голові, непритомність, вертиго, парестезії (німіють пальці).
- Інші неврологічні стану. Від пухлин мозку до епілепсії. Діагностика під контролем профільного фахівця шляхом ЕЕГ, КТ, МРТ, оцінки статусу.
- Стрибки артеріального тиску. Також стійкі підвищення або зниження показника тонометра. Небезпечно як то, так і інше. Гіпотонікам не варто сподіватися на диво. Прояви, на подив, майже ідентичні. Серед симптомів: головний біль, вертиго, нудота, блювота, слабкість, млявість, сонливість, непритомність, потемніння в очах і шум у вухах.
- Недостатнє харчування організму в результаті анорексії, злоякісних процесів в термінальній фазі, проблем з шлунково-кишковим трактом. Кахексія проявляє себе не відразу, а через якийсь час. Відновлення адекватної трофіки тканин – завдання лікування. І тут виникають проблеми: шлунок здатний приймати їжу, але стінки атрофовані, можливий розрив. Таких пацієнтів годують з обережністю, в строго вивіреному кількості.
- Пороки серця вроджені та набуті. Серед них маса варіантів, багато хто взагалі не дають про себе знати, єдиний симптом – зупинка роботи. Діагностика постфактум на столі у патологоанатома.
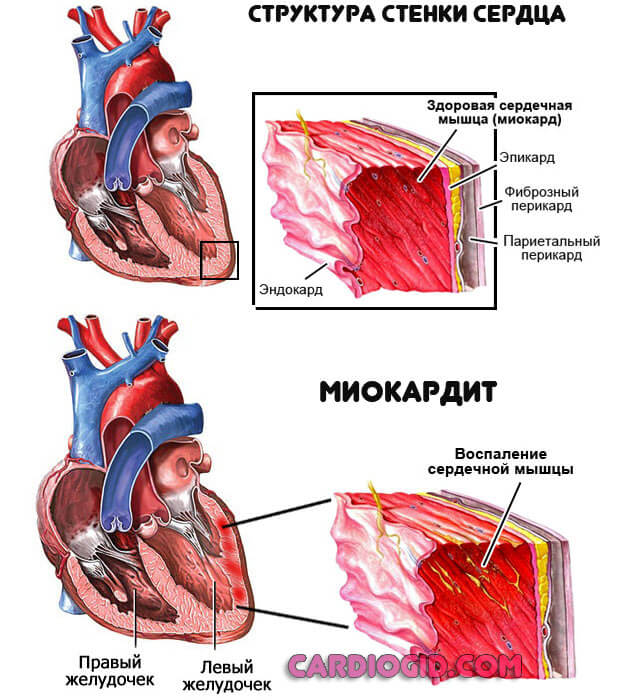
- Ендокардити, міокардити. Запальні ураження кардіальних структур. Зазвичай інфекційного, рідше аутоімунного походження. Поза лікування призводять до руйнування міокарда або передсердь. Єдиний спосіб відновлення – складне і дороге протезування.
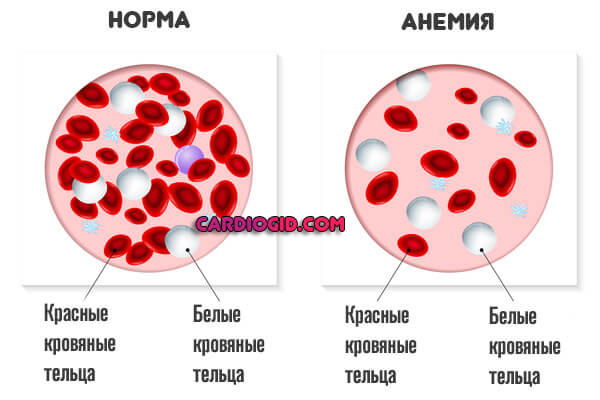
- Анемічні процеси. В результаті нестачі вітаміну B12 (мегалобластний тип) або заліза (железодефіцітарная різновид). Самі по собі подібні явища – результат недостатньо якісного харчування або регулярних кровотеч (менструальний цикл не береться до уваги).
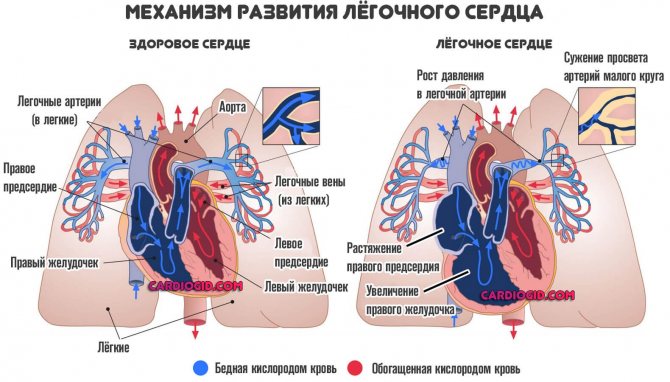
- ХОЗЛ, патології легеневої артерії. Зазвичай йдуть рука об руку. Тому хронічним курцям краще бути напоготові. Можливі стрімкі, але тихі зміни в структурах дихальних шляхів. Виявити їх вдається вже на пізніх стадіях. Якщо є задишка після незначного фізичного навантаження, проблеми з серцевою діяльністю, блідість шкіри, холодність пальців рук або ніг, краще звернутися до пульмонолога. Наступний крок – відмова від згубної звички.
- Метаболічні проблеми. Зовні проявляються ожирінням різного ступеня тяжкості. Корекції підлягає харчування. Також потрібне лікування. Зазвичай етіологія процесу ендокринна або змішана.
- Інфекційні явища. Навіть застуди досить для підвищення швидкості серцевої діяльності. Така тахікардія стійка сама по собі, важко купірується навіть препаратами, не кажучи про «бабусиних» рецептах і вагусних прийомах. Необхідні дезінтоксикаційні заходи, тобто боротьба з першопричиною.
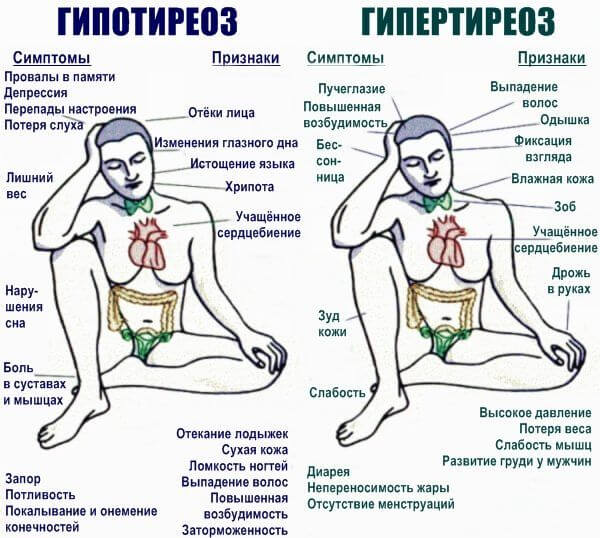
- Гвперкортицизм, гіпертиреоз. Надлишок гормонів надниркових залоз і щитовидної залози відповідно.
Нарешті є і регульовані, керовані чинники: куріння, алкоголізм, вживання наркотиків. Вкрай не рекомендується безконтрольно приймати антигіпертензивні засоби, діуретики, тонізуючі препарати.
Прогноз, ускладнення
При синусової тахікардії, якщо її почати лікувати вчасно, прогноз цілком сприятливий, а якість життя не змінюється. Однак прогноз багато в чому залежить і від причини виникнення тахікардії. Так, при серцевій недостатності і інших патологіях серця і судин можливий летальний результат.

Якщо не займатися своєчасним лікуванням, можливі такі ускладнення:
- гіпертонічний криз;
- розвиток захворювань серця (недостатність, інсульт, інфаркт та інше);
- сильна набряклість в легких;
- шок арітміческого характеру;
- зупинка серця і дихання;
- тромбофлебіт, тромбоемболія, атеросклероз;
- локальне або часткове ураження відділів головного мозку, після чого виникає слабоумство і смерть.
Як уникнути тахікардії
Щоб запобігти захворюванню необхідно дотримуватися кількох правил:
- відмовитись від шкідливих звичок. Вживання алкоголю і куріння підвищують ймовірність порушення серцевого ритму;
- необхідно обмежити вживання гострої, жирної їжі;
- енергетичні напої, чай і кава містять алкалоїди. Ці речовини можуть спровокувати появу тахікардії;
- щоб підтримувати м’язи серця в тонусі, необхідна фізичне навантаження. Для цього досить приділити годину свого дорогоцінного часу. Можна записатися в спортзал;
- надмірна вага позначається на стані судин. Серце людини, яка страждає від ожиріння, працює з підвищеним навантаженням;
- дотримання дієти допоможе запобігти розвитку тахікардії.
Чим небезпечна аритмія серця? Причини і симптоми аритмії
# image.jpg
Збої при роботі серцевого м’яза – в послідовності її скорочення – і називають аритмією. Людське серце повинно скорочуватися в спеціальному ритмі.
Здорове серце скорочується близько 60-70 серцевих ударів за хвилину. Залежно від виду аритмії і збої в скороченнях бувають різні. Це може бути тахікардія (збільшення скорочень) та брадикардія (зменшення скорочень).
Аритмія серця і її види:
1) Синусова тахікардія – призводить до 90 ударів серця за одну хвилину. Головною ознакою є підвищене серцебиття. Причини – сильні навантаження і психологічна перенапряженность.
2) Синусова брадикардія – призводить до 55 ударів серця за хвилину. Причиною виникнення є знижена функція щитовидки. Ознаки, що вказують на неї, – це дискомфорт, який відчувається в серці, можливі запаморочення і сильна слабкість.
3) Синусова аритмія – неправильна низка ударів серця. Даний вид найбільш часто зустрічається серед дітей. Даний вид аритмії не вимагає, як правило, особливого лікування. Вистачає і дихальної гімнастики.
4) Екстрасистолія – скорочення серцевого м’яза проводиться позачергово. Це захворювання викликається через шкідливих звичок, а також і як супутнє до інших хвороб. Ознаки: завмирання м’язи серця або відчуваються сильні поштовхи.
5) Пароксизмальна тахікардія – правильна серцева робота, але прискорений ритм. За одну хвилину частота серцевого биття буває досягається до 140-200, а то і більше, ударів. Характерна симптоматика – потовиділення, слабкість і серцебиття, яке посилюється.
6) Мерехтіння передсердь – м’язові волокна скорочуються безладно тоді, як повністю не скорочується передсердя, а шлуночки – неритмічно. І таке скорочення відбувається все швидше, досягаючи за хвилину до 300 ударів. Це буває при захворюванні щитовидки, алкоголізмі і пороках серця. Симптоми ж взагалі можуть бути відсутніми, але головними можуть бути зупинка серця, втрата свідомості, непрощупиваемость пульсу.
7) Блокади серця бувають повними або неповними. Характеризується це захворювання зникненням пульсу. Симптоми – судоми і непритомність.
Причини виникнення аритмії серця
# image.jpg
Причини, через які виникає аритмія можуть бути різними і залежати від виду захворювання, але все ж якщо говорить про загальні, то вони наступні:
- функціональні – пов’язані з особливостями нервової системи;
- серцеві захворювання;
- інтоксикації, як за допомогою отрут, так і при передозуванні медичних препаратів, наркотиків, похмільний синдром і т.п .;
- порушення електролітного балансу – при нестримної блювоти і застосуванні сечогінних препаратів;
- гормональні проблеми;
- дихальна недостатність, вона може бути гострою або хронічною.
Миготлива аритмія може виникати на тлі інших патологічних захворювань:
- серцева недостатність хронічного характеру;
- інфаркт міокарді і міокардит;
- ішемія;
- кардіосклероз;
- серцевий ревматизм;
- підвищений артеріальний тиск.
Бувають причинами прояву миготливої аритмії і не кардіологічні захворювання:
- проблеми зі щитовидкою;
- інтоксикація;
- стреси, особливо нервового характеру;
- алкоголізм хронічної форми;
- зміна електролітного балансу.
Причинами синусової аритмії виступають:
- ішемія та інфаркт міокарді;
- серцева недостатність;
- вроджені вади серця;
- вегето-судинна дистонія ;
- астма і бронхіт;
- проблеми зі щитовидкою;
- цукровий діабет;
- хвороби надниркових залоз;
- прийом препаратів, дії яких направлено на стимуляцію серцевої роботи;
- куріння і алкоголь;
- фізіологічні особливості;
- у підлітків в період статевого дозрівання.
Симптоми, за якими можна дізнатися хвороба аритмію серця!
- слабкість організму;
- запаморочення;
- задишка;
- потемніння в органах зору;
- стомлюваність;
- переднепритомні стану.
Симптоматика миготливої аритмії залежить від її форми – постійної або пароксизмальної – і патологічного виду:
- брадісістоліческая;
- тахисистолическая.
Варто враховувати і загальний стан хворого. Дуже яскраво проявляється симптоматика захворювання, яке супроводжується сильним серцебиттям. Тоді аритмія супроводжується такими симптомами:
- постійні напади болю в ділянці серця;
- задишка;
- тремтіння і м’язова слабкість;
- часте сечовипускання;
- сильне потовиділення;
- паніка і страх;
- непритомність і запаморочення.
Також при діагностики миготливої аритмії у пацієнтів чітко можна виявити дефіцит пульсу. Симптоматика може і не проявлятися або купувати тимчасовий характер, через що люди і не йдуть в лікарню, думаючи, що це банальне перевтома. В подальшому захворювання набуває хронічного характеру.
Симптоми прояви синусової аритмії, якщо частота скорочень збільшується такі:
- нестача кисню;
- задишка;
- пульсація в області скроню і серця;
- відчуття болю в грудях.
Симптоми прояви синусової аритмії, якщо частота скорочень зменшується такі:
- запаморочення;
- болю в області голови;
- Загальна слабкість.
Також синусовааритмія може призводить до того, що хворий втрачає свідомість – це при вираженій формі захворювання.
Якщо форма захворювання помірна, то воно може протікати взагалі безсимптомно.
Лікування аритмії серця
# image.jpg
Відразу варто сказати, що лікування будь-якої форми прояви серцевої аритмії призначається тільки лікарем, ніякого самолікування. Після діагностики захворювання, виходячи з його форми і тяжкості прояви фахівець призначає лікування. І завжди варто пам’ятати, що цей тип захворювання вимагає постійного контролю електрокардіограми, особливо при призначенні препарату.
Лікування аритмії може бути:
- 1.Медіцінская препаратами;
- 2.хірургіческое втручання;
- 3.фізіотерапевтіческіе процедури, але вони призначаються вибірково.
Народна терапія – лікуємо аритмію серця
# image.jpg
Є рецепти народної медицини, які можуть зміцнити серце і допомогти в його роботі, але обов’язково потрібно радитися зі своїм лікарем, якщо пацієнт хоче лікуватися також і такими рецептами.
Квіти глоду (5 г) заливаються окропом (склянка), потім готується водяна баня і нагрівається настій під закритою кришкою близько 15 хвилин. Охолоджується суміш, проціджують і віджимається поки не буде об’єму рідини 200 мл. Цей настій приймається при миготливої аритмії 2 рази на добу до їди.
Якщо порушений ритм серця можна використовувати такий настій: суцвіття календули (2 ч.л.) заварюються з двома склянками окропу. Потім відвар слід залишити настоюватися близько години. П’ють його 4 рази за день по півсклянки.
Якщо серцебиття прискорене або болить серце, тоді допоможе такий відвар: потрібно взяти по дві частини коренів валеріани і трави пустирника, по одній частині трава деревію і плодів анісу. Все добре перемішати і взяти ст. л. Суміші, яка заливається склянкою окропу і залишається настоюватися на півгодини. Застосовується в кількості по третині склянки 3 рази на добу.
Як ставиться діагноз
Важливу роль в процесі діагностики захворювання грає електрокардіографія. За допомогою цієї процедури визначають ритм і частоту скорочень серця. Якщо виникають напади пароксизмів, то для їх вивчення необхідно добове моніторування по Холтеру. Ця методика визначає наявність ішемічних порушень в умовах звичайної фізичної активності людини.
До стандартних способів відносять також ехокардіографію. Вона дозволяє вивчити товщину камер серця і стінок міокарда, відхилення в будові клапанів і порушення скоротливої здатності.
Рідко для визначення патологій вродженого походження необхідна магніто-резонансна томографія.
Інвазивним методом обстеження вважають електрофізіологічне дослідження. Його призначають, якщо існують показання до оперативного втручання. Процедура визначає механізм розвитку тахікардії, порушення провідності, поширення імпульсів по серцевому м’язі.
Для виявлення відхилень виконують загальне та біохімічне дослідження крові, електроенцефалографію.
Основні заходи діагностики
Так як тахікардія може проявитися як сигнал про початок захворювання в організмі, дуже важливо стежити за станом свого здоров’я. Звертатися за допомогою до лікаря слід при перших ознаках проблеми, до яких відносяться:
- випадки непритомності (втрати свідомості);
- часто виникають відчуття болю в грудях;
- потемніння в очах;
- напади запаморочення;
- безпричинні почастішання серцебиття, що не проходять протягом 5 хвилин;
- вже діагностовані захворювання серця.
Первинна діагностика після звернення до кардіолога включає, перш за все, фізичний огляд пацієнта. В ході обстеження лікар:

- вивчає шкірні покриви (колір і стан) звернувся людини;
- оглядає волосся і нігті пацієнта;
- вимірює артеріальний тиск;
- фіксує кількість циклів вдиху-видиху в хвилину;
- прослуховує легені, виявляючи хрипи;
- перевіряє наявність / відсутність шумів в міокарді;
- в цілому отримує загальну інформацію про стан організму.
Далі, якщо у фахівця є на то причина, він призначає більш глибоку діагностику, яка включає:
- загальний аналіз крові з пальця;
- аналіз на гормони щитовидної залози;
- електрокардіограму;
- добову електрокардіограму по Холтеру;
- ехокардіографію.
симптоми
Симптоми тахікардії залежать від того, як сильно вона виражена, скільки за часом триває, а також що її викликало. Іноді людина може взагалі нічого не відчувати. Серед часто відзначаються можна виділити:
- відчуття серцебиття, іноді хворі відзначають гучні удари в груди;
- неприємні відчуття в області серця, іноді навіть давить біль;
- запаморочення;
- тремтіння рук.

Синусова тахікардія відрізняється тим, що починається поступово і також плавно закінчується. Якщо виражена тахікардія спостерігається довго, тобто органи і тканини, в тому числі головний мозок, тривалий час отримують погане харчування, до симптомів можуть приєднатися ознаки кисневого голодування: сильно паморочиться голова, іноді хворий може втрачати свідомість, виникають вогнищеві неврологічні порушення, може різко знижуватися артеріальний тиск, а також зменшуватися кількість сечі.
При неадекватній тахікардії до цих симптомів приєднується задишка, хворому немов не вистачає повітря. Пацієнт швидко втомлюється, відзначає зниження працездатності, часто знаходиться в поганому настрої.
Наявність інших симптомів тахікардії буде залежати від того, яке захворювання її викликало.
чому виникає
Почастішання биття серця відбувається під впливом зовнішніх і внутрішніх факторів. Останні ще називають серцевими, так як вони пов’язані з патологічними процесами в цьому органі. Так розвиток тахікардії свідчить про:
- серцевої недостатності;
- пороках серця;
- порушення функцій лівого шлуночка;
- миокардитах;
- кардіосклероз;
- ендокардиті, яка виникла внаслідок бактеріального зараження;
- перикардиті;
- артеріальної гіпертензії;
- анемії;
- гострої судинної недостатності внаслідок шокового стану, кровотеч, колапсу, непритомності.
Цей симптом також спостерігається, якщо у людини розвивається некроз тканин міокарда.
Внесердечних причинами, що викликають подібне порушення, є:
- надмірні фізичні навантаження або перебування в незручному положенні протягом тривалого часу;
- різкий перехід з горизонтального положення у вертикальне;
- страх, неврози, емоційні перенапруги;
- погіршення функцій кори головного мозку і підкіркових областей;
- розвиток вегето-судинної дистонії;
- психічні розлади;
- інфекційні захворювання на кшталт сепсису, ангіни, пневмонії, туберкульозу та інших станів, при яких температура підвищується на один і більше градусів;
- підвищене вироблення гормонів щитовидної залози або наявність пухлин в органі;
- зловживання симпатоміметиками, що активізують роботу симпатичної нервової системи. Це препарати з адреналіном або норадреналіном. Застосування кортикостероїдів і тиреотропного гормонів, ваголитикам, засобів для зниження артеріального тиску, сечогінних препаратів, фенотіазіди, анестетиків, серцевих глюкозидів;
- отруєння організму нікотином, нітратами, етанолом;
- надмірне споживання напоїв, що містять кофеїн;
- недолік рідини в організмі;
- патології вродженого походження;
- сильні напади болю;
- укуси змій, павуків, ос, бджіл.
Тахікардія серця також може бути ідіопатичною – це почастішання биття органу з нез’ясованих причин.
Хто ризикує захворіти
Ризик розвитку будь-якого різновиду великий в основному для двох категорій населення:
- старих людей;
- людей з тахікардією в сімейної історії.
Крім того, ризик розвитку захворювання високий для громадян, які зайняті діяльністю, надмірно навантажувальної або ушкоджує серце , а також тих, хто:
- страждає від захворювань серця і підвищеного тиску;
- знаходиться в постійному стані тривожності і психологічного стресу;
- зловживає алкоголем, сигаретами, наркотиками, кофеїном;
- приймає лікарські препарати в перевищує норму дозі або з іншими порушеннями.
У дітей підвищення ЧСС зустрічається так само часто, як і у дорослих . Захворювання у дітей і дорослих протікає з однаковими симптомами, однаково класифікується і лікується.
Єдиною відмінністю є те, що звертатися за допомогою батькам хворої дитини слід відразу ж після нападу, не чекаючи його повтору.
До кого звернутись?
При будь-яких симптомах тахікардії, особливо якщо вони супроводжуються тиском, болем і дискомфортом в області серця, необхідно звертатися за медичною допомогою. Лікуванням захворювань серця займається кардіолог, але в деяких випадках може знадобитися консультація профільних фахівців:
- флеболога;
- ендокринолога;
- судинного хірурга.
При зовнішньому огляді лікар оцінює стан шкірних покривів пацієнта, слизових оболонок порожнини рота, прослуховує грудну клітку на предмет хрипів. Обов’язковою є вимірювання артеріального тиску і пульсу. Після збору анамнезу лікар дасть направлення на наступні види досліджень:
- біохімічне дослідження крові для виключення анемії і запальних процесів;
- аналіз сечі (для виключення ниркової недостатності і цукрового діабету);
- ЕКГ в 12 відведеннях;
- ехокардіографія;
- «Вагусні» проб (Вальсальва, масаж каротидних синусів, Ашнера);
- запис чреспищеводной електрограми передсердь;
- добовий моніторинг (Холтер-діагностика).
Норма і тахікардія
Важливо!Збір основної інформації включає в себе відомості про умови та місце проживання хворого, його спосіб життя і професійної діяльності. За отриманими даними лікар може зробити висновок про характер захворювання і причини його виникнення, а також призначити необхідне лікування.
Хірургічні методи лікування захворювання серця
Кардинальне втручання використовується в тих випадках, коли медикаментозне лікування не дозволяє досягти позитивних результатів. В процесі операції фахівець видаляє рубці в області міокарда і відновлює тканини порожнини лівого шлуночка.
В особливо складних випадках лікарі вдаються до протезування мітрального клапана серця. Повторні напади тахікардії після операції виникають у 20% пацієнтів.
Хірургічні методи не використовуються при лікуванні хворих похилого віку.
Залежно від тяжкості захворювання застосовуються такі методи:
- В процесі радіочастотної абляції лікарі встановлюють ендоваскулярний катетер. З його допомогою до області серця подається струм високої частоти. Після операції відновлюється частота серцевого ритму.
- Для підтримки нормального ритму серцевих скорочень може використовуватися установка електрокардіостимулятора. Встановлюється дефібрилятор на певний термін і, в разі виходу з ладу, пристрій доведеться міняти.
лікування тахікардії
На питання, як позбутися від тахікардії, відповість лікар-кардіолог на основі всебічного обстеження. Основні заходи з лікування можна розділити на три групи:
- Максимальне скорочення зовнішніх впливів: емоційних стресів, фізичних навантажень, тонізуючих напоїв, шкідливих звичок.
- Застосування медичних препаратів: антиаритмічних засобів, заспокійливих ліків, нейролептиків, бета-блокаторів, глікозидів. Ці препарати знижують артеріальний тиск, знімають емоційне і фізичне напруження, нормалізують пульс, покращують живлення серця.
- Хірургічне втручання: ліквідація ураженої ділянки за допомогою відкритої операції або малоінвазивним втручанням, установка електрокардіостимулятора.
Для зняття нападу тахікардії застосовують розчин «Лідокаїну», який вводиться внутрішньовенно. Це можуть бути такі препарати: «Верапаміл», «Дилтиазем», «Новокаинамид». Для зменшення навантаження на серце використовуються бета-блокатори, які знижують смертність при серцево-судинних хворобах в кілька разів. Якщо пульс збільшився в результаті сильного стресу, то підійдуть такі заспокійливі препарати, як «Корвалол», «Валідол», «Валокордин».
Якщо причиною тахікардії є порушення в ендокринній системі, то буде потрібна допомога ендокринолога. Знадобиться лікування надниркових залоз: корекційна або оперативне.
Перша допомога при тахікардії до приїзду лікаря полягає в наступному:
- хворий повинен лягти в добре провітрюваному приміщенні;
- потрібно спробувати зробити глибокий вдих і затримати дихання на 5 – 6 секунд;
- випити теплий чай з мелісою, пустирником або валеріаною;
- прийняти таблетку «Валідолу» або «Нітрогліцерину» під язик;
- вжити тридцять крапель «корвалолу» або «Валокордину».
профілактика
Як і при будь-якому захворюванні, важливе місце слід відводити профілактиці, адже будь-яку хворобу простіше попередити, ніж лікувати. Тахікардія не має статевої приналежності і може виникати як у чоловіків, так і у жінок, тому профілактичні заходи будуть корисні всім.
- В першу чергу необхідно нормалізувати режим дня, вчасно лягати спати і відводити сну достатня кількість часу.
- Відмова від шкідливих звичок теж є важливою складовою в профілактиці підвищення числа серцевих скорочень.
- Дотримуватися правильного харчування: зменшити кількість випитого кави, шоколаду, обов’язково включати в раціон фрукти і овочі.
- По можливості уникати стресів і тривалого нервового перенапруження.
- Незважаючи на те, що фізичні навантаження самі по собі здатні збільшувати кількість серцевих скорочень, їх все ж слід давати організму, але при цьому стежити за своїм станом і контролювати пульс.
- Обов’язково вчасно і правильно лікувати інфекційні захворювання, проходити диспансеризацію і стежити за своїм здоров’ям.
Незалежно від причини, важливо бути в курсі симптомів тахікардії, знати, що це таке, як лікувати і яку небезпеку вона може представляти.
Діагностика типу тахікардії
Для визначення типу тахікардії лікар-терапевт або кардіолог проводить огляд хворого, розпитує його про історію хвороби, шкідливі звички, факторах ризику. Додаткове дослідження може включати такі методи:
- електрокардіограма
Це найпростіше дослідження, яке призначають при тахікардії. При ЕКГ досліджуються електричні сигнали серця. Недоліком методу є його короткочасність, так як багато видів тахікардії виникають приступообразно.
- Добове моніторування ЕКГ по Холтеру
На грудну стінку пацієнта наклеюється кілька електродів, постійно реєструють електричні сигнали і передають їх в невеликий пристрій – реєстратор. Після розшифровки запису лікар може визначити тахікардію, возникавшую протягом часу спостереження.
- Моніторинг серцевих подій
Апарат дозволяє контролювати роботу серця протягом декількох тижнів або навіть місяців. При появі симптомів аритмії пацієнт сам натискає на кнопку і записує ЕКГ. Деякі такі монітори визначають аритмію автоматично і самі її реєструють.
- електрофізіологічне дослідження
Зазвичай воно використовується для з’ясування причин надшлуночкової тахікардії. Дослідження може бути неінвазивним, коли електрод на час вводиться в стравохід, і інтраопераційним, коли катетер через кровоносну судину просувається в серце для визначення вогнищ патологічної імпульсації.
- візуалізують дослідження
Такі методи дозволяють виявити структурні аномалії і захворювання серця. До них відносяться ехокардіографія (ЕхоКГ, або УЗД серця), магнітно-резонансна або комп’ютерна томографія, коронароангіографія
- ЕКГ-проби з навантаженням
Велоергометрія або тредміл-тест (дослідження на біговій доріжці) необхідні для діагностики ІХС, а також визначення зв’язку тахікардії та фізичного навантаження. Під час такої проби додатково може виконуватися ЕхоКГ.
Спосіб життя і ліки для профілактики
При фізіологічної тахікардії прогнози зазвичай бувають сприятливими. Профілактика в цьому випадку полягає в утриманні від шкідливих звичок і стресів, контролі над усіма обставинами, потенційно здатними викликати проблеми з серцевим ритмом.
Розумні навантаження, відпочинок при свіжому повітрі, дієта – за приписами кардіолога.
Стан, викликане патологічними причинами, при ранній діагностиці і після оптимального процесу лікування також в більшості випадків залишає хворих в спокої.
У більш запущених випадках навіть після одужання пацієнтам доводиться регулярно приймати антиаритмічні препарати та інші лікарські засоби. Серцеві препарати, що застосовуються при тахікардії, включають в себе:
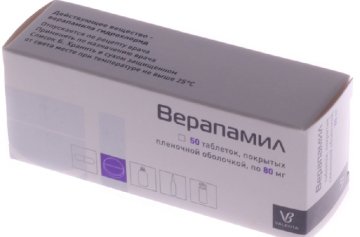
- верапаміл / калан;
- дилтіазем / кардізем;
- пропранолол / анаприлин;
- есмолол / Бревіблок.
Ще одним заходом профілактики в складних випадках є імплантація пацієнтові кардіовертера-дефібрилятора – приладу, що відслідковує серцебиття носія, що виявляє аномалії в ритмі роботи його серця, а в разі необхідності генеруючого слабкий розряд електричного струму для відновлення ЧСС.
В іншому пацієнтам призначається лікування, спрямоване на боротьбу з основним захворюванням.
Як позбутися від тахікардії в домашніх умовах? Розповість програма «Жити здорово»:
Не такий страшний зростання ЧСС … Для більшості дорослих здорових людей тахікардія рідко буває небезпечною, так як зазвичай виявляється фізіологічної, тобто викликаної об’єктивними сторонніми подразниками.
Однак не варто забувати про те, що повторюються напади, та ще й супроводжуються нехарактерними симптомами, є приводом звернутися до лікаря, принаймні для консультації.
лікування

Як лікувати тахікардію в кожному конкретному випадку визначає лікар-кардіолог. Іноді йому може знадобитися консультація інших фахівців: невролога, ендокринолога, терапевта, уролога – в залежності від причини, що викликала збільшення числа серцевих скорочень.
Величезне значення має усунення чинників, які викликають напади прискореного серцебиття: куріння, вживання алкоголю, вживання кави та кофєїнсодержащих напоїв, великі фізичні навантаження, емоційні хвилювання і стреси. Для усунення фізіологічної тахікардії цього зазвичай достатньо.
Лікування патологічної тахікардії вимагає додаткових заходів: крім усунення провокуючих чинників в обов’язковому порядку необхідно лікувати основне захворювання.
Якщо тахікардіальний синдром має неврогенний характер, потрібна консультація невролога. Важливе значення при цьому має призначення седативних і заспокійливих препаратів, іноді транквілізаторів або нейролептиків.
Якщо серце починає битися частіше, ніж необхідно, через те, що в кровоносній системі зменшилася кількість крові (наприклад, при сильних крововтратах) необхідно заповнити її обсяг в належній мірі. Зниження ЧСС без цього може спровокувати падіння артеріального тиску і тільки погіршити симптоми порушення гемодинаміки. При анемії важливе значення має призначення препаратів заліза.
Що робити при тахікардії, яка розвинулася на тлі хвороби щитовидної залози (тиреотоксикоз) вирішують кардіолог спільно з ендокринологом. Важливо лікувати основне захворювання. Однак до цього додають бета-адреноблокатори або антагоністи кальцію.
Бета-адреноблокатори застосовуються і в тому разі, якщо тахікардія виникає на тлі хронічної серцевої недостатності. До того ж до них призначають серцеві глікозиди.
Якщо тахікардія викликана яким-небудь інфекційними захворюваннями, призначають антибактеріальні або противірусні препарати.
При виникненні шлуночкової тахікардії, лікування необхідно починати в екстреному порядку, для чого пацієнт госпіталізується в лікувальний заклад.
За деякими свідченнями підвищений ЧСС лікують хірургічним методом. Для цього застосовується метод радіочастотної абляції. Через великі судини в порожнину серця вводиться спеціальний катетер-електрод, за допомогою якого припікає патологічний осередок, що виробляє зайві імпульси.
ускладнення захворювання
Виражена синусова тахікардія призводить до гострої серцевої недостатності. Надалі вона переходить в хронічну форму. Організм намагається зменшити серцевий викид. У хворого погіршується кровопостачання тканин і починається кисневе голодування. У разі погіршення коронарного кровопостачання може початися ішемія міокарда. Патологія збільшує ризик виникнення інфаркту.
При аритмії в судинах хворого утворюються тромби.
Погіршення кровообігу в тканинах мозку може привести до ішемічного інсульту.
Основні види тахікардії
Тахікардія – це симптом, який часто розвивається у відповідь на певну хворобу серця або інших внутрішніх органів. Щоб правильно лікувати тахікардію, необхідно спочатку визначити, з яким варіантом захворювання довелося зіткнутися, і які причини його розвитку.
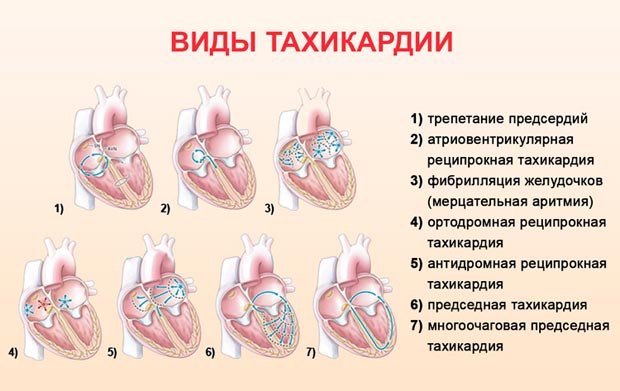
Щоб зрозуміти, чим небезпечна тахікардія серця, важливо з’ясувати, що відбувається всередині, через що пульс частішає. Скорочення серця можливі завдяки електричним імпульсам, які формуються в певній ділянці серця – синусовомувузлі, або по-іншому, у водії ритму. Після цього імпульс проводиться за спеціальними проводять каналах і викликає скорочення м’яза. Без цієї здатності не було б можливості серцю працювати, і життя було б неможливе. Залежно від того, на якій ділянці серця стався збій, трапляються різні форми аритмій.
Виділяють кілька основних форм захворювання:
- синусоїдальна тахікардія;
- шлуночкова;
- передсердна (або надшлуночкова) тахікардія;
- атриовентрикулярная.
Варто докладніше розглянути, чому розвивається прискорене серцебиття при кожному з діагнозів.
синусова тахікардія
Визначити тахікардію серця синусового типу можна за такими симптомами:
- частота пульсу не перевищує 220 ударів в хвилину;
- періодично мучить безсоння;
- супроводжується болем в серці і запамороченням;
- людина швидко втомлюється;
- втрачається апетит;
- спостерігається стійке і тривале збільшення частоти серцевих скорочень;
- розвиваєтьсязадишка;
- з’являється відчуття постійної нестачі кисню;
- погіршується настрій і загальне самопочуття.
Інтенсивність виявляються симптомів багато в чому залежить від індивідуальних особливостей організму. Одні люди переносять хворобу легше, інші важче, аж до ознак стенокардії і гострої серцевої недостатності.
При синусової стенокардії посилене серцебиття розвивається поступово. Так само плавно проблема сходить нанівець. Через аритмії снижется обсяг викидається крові, а неповний викид призводить до погіршення загального кровопостачання органів і систем.
При тривалій вираженою синусової тахікардії відбуваються неприємні зміни:
- формується діурез;
- проявляються судоми;
- трапляється непритомність;
- падає тиск;
- холонуть верхні і нижні кінцівки.
Щоб знизити тахікардію, необхідно застосовувати відповідні методи лікування, а для цього потрібно грамотна диференціальна діагностика.
діагностичні заходи
Перш ніж приймати якісь таблетки для нормалізації частоти серцевих скорочень, необхідно точно встановити діагноз. Синусова тахікардія діагностується за допомогою таких заходів:
- ЕКГ;
- добовий моніторинг;
- МРТ;
- ЕхоКГ;
- ЕФД.
Електрокардіограма – перший метод діагностики, який призначає кардіолог при очній консультації. За допомогою цієї недорогостоящіх, безпечної і швидкої методики вдається отримати загальну інформацію про те, як проходить серцева діяльність. Можна достовірно визначити, з якою частотою і ритмічністю скорочується серце.
Коли случают тільки нічні напади, визначити патологію тільки зі звичайним ЕКГ буває неможливо. Для цього проводиться холтерівське дослідження серця, коли людина протягом доби носить на тілі апарат, що фіксує роботу м’язи. Якщо виникне нічна тахікардія, прилад зафіксує всі зміни і лікар зможе встановити точний діагноз і розібратися в причинах виниклої патології. Крім цього, добове ЕКГ дозволяє побачити, як працює серце при звичайних повсякденних навантаженнях, а не тільки ті кілька хвилин, поки пацієнт знаходиться на прийомі у лікаря.
Магнітно-резонансна томографія серця і ЕхоКГ дозволяють виявити внутрішньосерцеві патології, в тому числі і вроджені аномалії серця, які досить часто стають причинами аритмических проявів.
Електрофізичних дослідження серця (ЕФД) проводиться з метою детального розгляд механізму проходження електричних імпульсів по пучках провідності всередині серцевих волокон. Дана методика дозволяє визначити, за яким принципом розвивається аритмія.
У рідкісних випадках можуть бути призначені додаткові дослідження з метою виключити внесердечние причини розвитку тахікардії.
Лікування синусової тахікардії
Після того, як визначено тип захворювання і причини тахікардії у чоловіка або жінки, можна приступати до лікування. Комплекс препаратів вибирає тільки лікар-кардіолог. Самолікування і лікування народними засобами без консультації фахівця, може мати трагічні наслідки.
Якщо синусова тахікардія має фізіологічну природу, вона не вимагає медикаментозного лікування. Для поліпшення самопочуття досить усунути дратівливі чинники, а саме:
- уникати стресів;
- зменшити вживання алкоголю;
- перестати пити каву;
- позбутися від шкідливої звички куріння;
- знизити споживання шоколаду та гострих продуктів;
- вживати вітаміни.
Якщо синусова тахікардія має патологічну природу, вилікувати її можна тільки впливаючи на саму причину явища. Найчастіше застосовуються препарати специфічного і загального впливу:
- дигоксин;
- валокордин;
- серцеві глікозиди;
- панангин;
- Персен;
- Кардіомагніл;
- Новопассит.
Увага! Застосування ліків без призначення лікаря суворо забороняється!
З обережністю застосовують аспірин. Препарат має протипоказання. Іноді в якості першої допомоги в домашніх умовах використовується «Но-шпа», але більше ефекту засіб дає при внутрішньом’язовому введенні. Можна використовувати масаж очних яблук, але робити це слід вкрай обережно.
У рідкісних випадках доводиться застосовувати метод Мірча. Під час цієї процедури проводиться припікання ураженої ділянки серця, через якого порушується ритм.
Якщо консервативні методи лікування малоефективні, може бути рекомендована установка кардіостимулятора. В такому випадку позбутися від тахікардії можна надовго, проте за своїм самопочуттям важливо постійно стежити і пам’ятати про запобіжні заходи.
Що таке пароксизмальної напад
Пароксизмальна тахікардія – це короткочасний напад збільшення частоти серцевих скорочень, коли їх число в багато разів перевищує норму. Він може бути як синусовим, так і вузловим, шлуночкових і передсердних.

У такі моменти підрахувати серцебиття може бути складно. Пульс 160 ударів в хвилину і більше. Наслідки можуть бути трагічними, якщо вчасно не надати кваліфіковану медичну допомогу і не викликати швидку. Пароксизми серця не мають хронічної природи.
При пароксизмальній тахікардії з’являються такі симптоми:
- гостра слабкість;
- пульс в горлі;
- сильне почуття страху;
- ускладненість дихання;
- загрудінні болю;
- дискомфорт в області шиї;
- збліднення шкірних покривів на обличчі.
Серед причин виникнення пароксизмів виділяють:
- ВСД;
- коронарний атеросклероз;
- мітральний стеноз.
Незалежно від причин, що викликають дане стан, хворому потрібна невідкладна медична допомога.
шлуночковатахікардія
При шлуночкової тахікардії частота скорочень досягає також 220 ударів в хвилину. Через сильну пульсації відбувається посилене зношування серця, що веде до розвитку серцевої недостатності, фібриляції і миготливої аритмії.
Відсутність своєчасної допомоги при тахікардії 3 ступеня, фібриляції і мерехтінні шлуночків призводить до повного порушення процесів кровообігу, що в підсумку може призвести до смертельного результату.
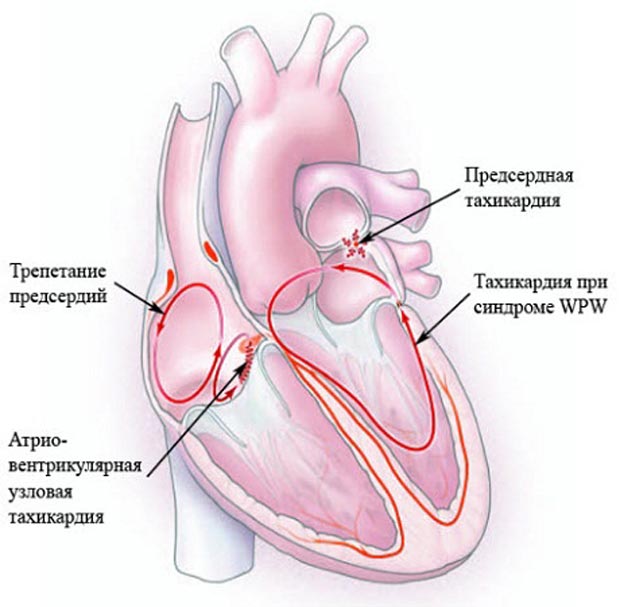
Систолическая шлуночкова аритмія має таку симптоматику:
- часте серцебиття:
- почуття стиснення в області серця;
- запаморочення;
- тяжкість в грудині.
Рідко трапляється непритомність після декількох хвилин шлуночкової тахікардії. Зазвичай це пов’язано зі зниженням рівня надходить кисню.
діагностичні заходи
Щоб виявити шлуночкову аритмію, зазвичай досить провести електрокардіограму. Рідше рекомендують добове дослідження. Зазвичай дана методика застосовується в важких випадках, коли лікареві необхідно побачити, як довго тривають напади і від яких чинників вони виникають.
Електрофізичних дослідження і кардіотелеметрія застосовуються вкрай рідко.
Методика лікування
Ліки від тахікардії серця призначає лікуючий лікар після проведення комплексу діагностичних заходів. Як показує практика, більшість медикаментозних лікарських препаратів малоефективні для лікування даного типу аритмії.
При цьому діагнозі зазвичай призначається проведення радіочастотної катетерной абляції. Також застосовується імплантованого дефібрилятора серця.
передсердна тахікардія
Надшлуночкова, або передсердна тахікардія, розвивається досить рідко. Симптоми виникають через збої в провідності електричних імпульсів на певному невеликій ділянці передсердя.
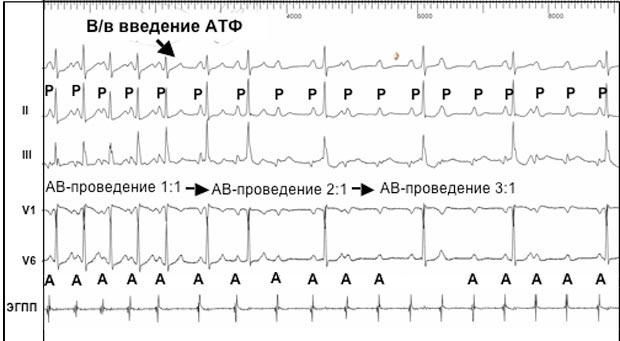
Цей тип аритмії характеризується помірною тахікардією. Люди старшого віку іноді навіть не звертають уваги на проблему, так як зміни в частоті пульсу виражені не яскраво.
Примітка! Серцева недостатність може погіршити самопочуття.
Симптоматика може бути наступною:
- легка нудота і біль у серці;
- запаморочення;
- задишка;
- сильна пульсація.
Як правило, люди рідко звертаються до лікарів з метою діагностувати антідромной тахікардію. Така проблема виявляється випадково при обстеженні серця або, наприклад, при стрес-ЕКГ.
Діагностувати проблему не в момент нападу неможливо. Іноді кардіолог навмисно стимулює серцевий м’яз, проводячи вагусні проби, щоб виявити цей вид захворювання. Це ефективна методика діагностики, що дозволяє лікарю впливати на блукаючий нерв і побачити, як поведе себе серцевий м’яз.
Передсердна тахікардія зазвичай не потребує специфічного лікування. Вона не представляє загрозу життю людини. Лише в деяких випадках можуть бути рекомендовані препарати з метою профілактики.
атріовентрикулярна тахікардія
Атріовентрикулярна варіація аритмії зустрічається досить часто і більше у жінок після 50 років, ніж у чоловіків. Рідше буває вроджена тахікардія такого плану, пов’язана з розвитком додаткових внутрішньосерцевих шляхів проведення електричних імпульсів.
При атріовентрикулярних аритміях можливі такі прояви:
- зменшення артеріального тиску;
- сплутаність свідомості і непритомність;
- пульсація артерій на шиї;
- відчуття задухи;
- ангіозние болю.
З’являється як раптова тахікардія і може тривати від 2-3 хвилин до декількох діб.
діагностичні заходи
Щоб підібрати ефективні препарати для лікування, необхідно правильно визначити проблему. Зазвичай лікар уважно вислуховує скарги пацієнта, які вже дають чимале уявлення про проблему. Після цього проводиться:
- Холтерівське дослідження серця;
- ЕКГ;
- стрес-ЕКГ;
- електрофізичних дослідження серця.
Вилікувати назавжди атриовентрикулярную тахікардію, як правило, не вдається. Однак за допомогою грамотно підібраних препаратів можна знизити частоту прояву симптомів, а також зрозуміти, як зняти напад тахікардії в домашніх умовах.
Класифікація
Збій освіти імпульсів в синусовому вузлі може бути вродженим і набутим.
Залежно від причини розрізняють кілька типів синусової тахікардії:
- Неврогенна форма захворювання виникає у хворих з-за нервового перенапруження. Найчастіше її виявляють у жінок, які не можуть стримувати свої емоції. Постійні переживання призводять до порушення роботи серця. Для лікування використовуються гіпноз і самонавіювання. Нормалізувати емоційний стан можна за рахунок прийому заспокійливих препаратів.
- Ендокринна тахікардія виникає при гормональних порушеннях.
- Природні алкалоїди є причиною появи токсичної форми хвороби. Вони містяться в лікарських препаратах, чаї, кава. Інтоксикація організму може бути пов’язана із зараженням інфекційними захворюваннями.
- Причиною порушення роботи синусно-передсердного вузла можуть бути різні патології серця.
- Порушення ритму серця може відбутися у хворих, що знаходяться довгий час в нерухомому стані. Спроба встати на ноги призводить до ортостатичної формі захворювання.
Дієта і харчування

Фахівці рекомендують дотримуватися наступних правил харчування при тахікардії та аритмії:
- обмеження вживання солі і цукру;
- слідувати принципам раціонального харчування, щоб організм не відчував браку потрібних йому вітамінів і мікроелементів;
- проведення розвантажувальних днів 1 раз в 2 тижні, роль яких полягає в очищенні організму від шлаків і токсинів;
- продукти відварюють, готують на пару в мультиварці, запікають в духовці з метою виключення надходження в організм канцерогенів, що утворюються при смаженні на олії;
- прийомів їжі в день має бути 4-5, через рівні проміжки часу;
- порції страв невеликі.
Загальна добова калорійність страв становить від 2500 до 3000 ккал. Будь-яке переїдання забороняється так само, як і тривалі перерви між прийомами їжі. Важливо добре подрібнювати їжу перед її прийомом або ретельно не поспішаючи пережовувати. Не можна їсти перед сном.
Що корисно їсти при тахікардії?
- Меню харчування при тахікардії має включати такі продукти, як мед, ягоди, молоко та кисломолочні страви. Корисно пити фруктові свіжовичавлені соки для збагачення організму вітамінами. Можна вживати крупи, варене м’ясо нежирних сортів, а також рибу і морепродукти. В меню необхідно додати горіхи і насіння соняшнику, гарбуза. Рекомендують їсти боби і бобові культури.
- Важливо додати в раціон їжу з високим вмістом магнію, кальцію і калію. До них відносяться курага, чорнослив, родзинки, абрикос, вишня і цитрусові. На порятунок від тахікардії позитивно впливає петрушка, смородина, ананас, персики і банани.
- Чай рекомендують замінити на узвари, компоти, кисіль і відвари. Желе вважається відмінним десертом для пацієнтів з проблемами серцево-судинної системи.
З раціону краще виключити:
- гостру, смажену, жирну, копчену їжу;
- мариновані і консервовані продукти;
- копчені вироби, ковбаси, жирні сорти м’яса і риби;
- яйця, які зварені круто;
- напої, що мають в складі кофеїн – міцний чай або каву, Колу;
- соду, гострі прянощі, сіль;
- спиртне;
- солодощі, здобу.
Чи можна померти від тахікардії? наслідки патології
Тахікардія патологічного типу вважається небезпечною для життя, тому що її наслідки несуть важкий характер, аж до летального результату. Патологічна тахікардія завжди виникає на тлі порушень в роботі серця. Якщо напади порушення серцевого ритму присутні зрідка, це свідчить про початкові стадії розвитку захворювання. Якщо ж вони носять постійний характер, необхідно негайно звертатися до кардіолога.
Основні наслідки тахікардії:
- Розвиток серцевої недостатності. Хвороба розвивається повільно, тому її можна попередити на початкових стадіях.
- Порушена провідність серця, через що виникає безліч різних патологій серцево-судинної системи.
- Освіта ішемічного інсульту на тлі тромбоемболії в судинах головного мозку.
- Стрімке знос м’язової системи серця, оскільки патологія призводить до підвищених навантажень і відсутності харчування серця. Через це знижується еластичність тканин цього органу.
- Кисневе голодування призводить до порушень функціональності всіх внутрішніх систем і органів.
- Розвиток серцевої астми тягне за собою арітміческій шок.
- Наступ смерті. Вона може бути раптовою.
Способи швидкого купірування нападу тахікардії
Існує кілька простих прийомів, які допомагають нормалізувати серцеві скорочення, знизивши їх інтенсивність. Ці прийоми можна робити самостійно.
- Почати сильно кашляти, прочищаючи горло.
- Умити обличчя і руки дуже холодною водою.
- Злегка натиснути на очні яблука і помасажувати їх.
- Затримати дихання і видихнути з натугою.
- Спробувати напружити всі м’язи організму, потім розслабити їх. Повторити вправу кілька разів. При натузі бажано стримувати дихання.
- Виклик блювоти може знизити кількість серцевих скорочень.
Особливості захворювання у дітей
Багато хто не розуміє, чому у новонароджених розвивається тахікардія і небезпечно такий стан. Щоб зрозуміти, які явища слід вважати патологічними, необхідно розібратися, яка норма частоти серцебиття у дитини.
По суті, перший час після пологів жінка може помічати, що у немовляти спостерігається постійна тахікардія. Його пульс становить від 120-160 ударів в хвилину, і це можна вважати нормою. До третього дня життя показники можуть стати ще вище – від 129-166 ударів, що також не повинно ставати приводом для занепокоєння.

У дитини з 1-3 тиждень життя частота серцебиття може варіюватися в таких межах: 107-182 удари на хвилину. Не варто переживати, що робити при тахікардії в такому випадку. Захворювання, швидше за все, немає. Така пульсація є нормою.
Серцебиття у дитини у віці двох місяців має бути в межах 121-179 ударів в хвилину. Від 3-5 місяців пульс в межах 106-186 ударів – норма.
Від півроку до року не рахується тахікардією у дітей показники в межах 109-169 ударів. У віці від року до двох нижня межа норми кілька снижется і може досягати 89 ударів. Максимально нормальні скорочення для цього віку – 151 удар в хвилину.
У 3-4 роки норма пульсу становить 73-137 ударів, в 5-7 років – 65-133 скорочення, а у дітей 10 років від 62 до 130 коливань серця в хвилину.
У підлітків ЧСС трохи знижується. Так, в 15 років нормальним пульсом буде вважатися скорочення від 60-119 ударів в хвилину.
У діток найчастіше діагностують ранкову наджелудочковую тахікардію, яка проходить самостійно без допомоги лікарів у міру дорослішання. Якщо буде виявлено порушення в роботі лівого шлуночка серця, потрібно уважна діагностика і лікування. Дана патологія здатна привести до летального результату.
Ознаки порушення серцевого ритму у дітей ті ж, що і у дорослих. Малюки неспокійні і плаксиві.
